У взрослых
Сначала выясняются симптомы болезни, исследуется анамнез пациента. Для постановки точного диагноза он проводит лабораторные анализы:
- Закапывает глаза раствором колларгола – для определения очага воспаления.
- Берет пробу слезного канала – для определения степени непроходимости.
- Проводит посев гноя, выходящего при пальпации – выявление болезни инфекционного характера.
- Назначает рентгенографию глаз – если причина непроходимости в механическом повреждении.
Главное — определить, какое именно заболевание поразило глаза больного – дакриоцистит или конъюнктивит. Это разные патологии, вызванные разными возбудителями.

В последствии развивается дакриоцистит с симптоматикой, как у взрослого человека.
Лечение непроходимости слёзного канала
При неосложненном течении патологии прогноз вполне благоприятный. Выбор того или иного метода определяется формой недуга и причинами его развития. Терапия патологии включает восстановление нормальной проходимости носослезного канала и применение противовоспалительных средств.
При неосложненном течении патологии прогноз вполне благоприятный.
Радикальные способы борьбы
При отсутствии положительного эффекта от медикаментозного лечения, а также если причиной является опухоль или киста – проводиться хирургическое лечение.
Закапывается каждые три часа.
Хирургическое вмешательство
При неэффективности медикаментозного лечения дакриоцистита врачи прибегают к хирургическому вмешательству. Также операция может быть назначена в том случае, если патология была вызвана развитием опухоли или при врожденной непроходимости. Главная задача хирургической операции заключается в восстановлении работы недоразвитых или поврежденных в ходе протекания болезни слезных каналов пациента. К наиболее распространенным методам лечения относится дакриоцисториностомия, в ходе которой врач восстанавливает отток слезы. Все процедуры должны проводиться под общим наркозом.

После успешно проведенной операции пациента ждет длительный период восстановления, на протяжении которого он должен принимать назначенные препараты. Как правило, врачи назначают назальные спреи, направленные на устранение отечности слизистой оболочки. В качестве дополнения могут назначить глазные капли для снятия воспалительного процесса и предотвращения развития инфекции. Правильное выполнение всех предписаний врача позволит ускорить процесс восстановления.
Поскольку факторов, способных вызвать непроходимость слезного канала, существует достаточно много, единого и универсального метода профилактики болезни, к сожалению, нет.
Профилактика
Нет единственного правильного метода для предотвращения развития патологии, поскольку существует множество провоцирующих факторов. При этом можно выделить несколько способов, которые помогут снизить вероятность развития закупорки:
- соблюдение правил личной гигиены;
- следует избегать прикосновений к глазам руками;
- нужно ограничить общение с людьми, имеющими различные глазные заболевания инфекционного характера;
- важно укреплять иммунитет, занимаясь спортом, прогулками на свежем воздухе;
- следует правильно питаться, обогатить рацион полезными продуктами.
Соблюдение всех тих пунктов не даст 100% защиты, но поможет сократить вероятность развития патологии.
При этом можно выделить несколько способов, которые помогут снизить вероятность развития закупорки.
Симптомы
Острый дакриоаденит может одно и двусторонним. Чаще возникает у детей на фоне паротита. Возникает припухлость наружного края верхнего века, которая быстро увеличивается. Кожа века краснеет, появляется боль, усиливающаяся при моргании. Из-за отека край верхнего века опускается, а глазная щель приобретает S-образную форму.
У больного повышается температура, появляется головная боль и разбитость. Процесс быстро прогрессирует в течение 2-3 дней: нарастает боль, отек века увеличивается и глаз с трудом открывается или совсем не открывается. Под давлением отечной и увеличенной железы глаз смещается вниз и к носу, и у больного появляется двоение в глазах. Увеличиваются лимфатические околоушные узлы на стороне поражения, отек распространяется на височную область.
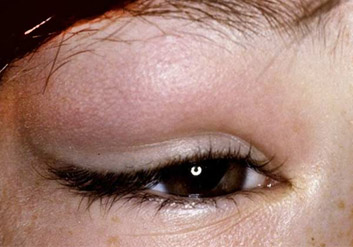
При осмотре верхнего века изнутри слизистая в зоне проекции слезной железы и верхней переходной складки гиперемированная и отечная, выглядит студенистой. Пальпация наружного края верхнего века резко болезненна. Хронический дакриоаденит протекает с невыраженными симптомами. Отмечается постоянная припухлость в области железы, возможно смещение глазного яблока.
Несмотря на то, что каналикулит вызывается разнообразной флорой, симптомы воспаления слезного канала практически одинаковы и включают слезотечение, отек и покраснение века внутреннего угла глаза, слизисто-гнойное отделяемое. При осмотре обнаруживают покраснение в области слезной точки и расширение ее. При надавливании области слезного канальца из слезной точки выходит гнойное отделяемое. При промывании слезоотводящие пути проходимы.
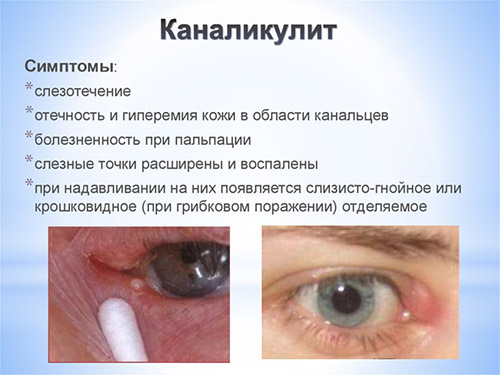
Фото симптомов воспаления слезного канала
У грудных детей скапливается гной во внутреннем углу глаза, а надавливание на точки слезных каналов болезненны.
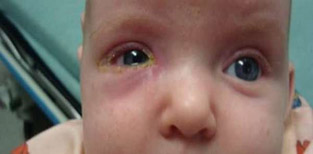
Гнойный каналикулит, фото
Пожалуй, только грибковый каналикулит несколько отличается клиническими проявлениями. Сначала возникает необильное, но постоянное слезотечение. Затем заболевание прогрессирует и появляется покраснение глазного яблока во внутреннем углу глаза. Здесь же скапливаются корочки, а больного беспокоит сильный зуд и жжение. Со временем выделения становятся вязкими и гнойными.
Их применение показано при выраженном воспалении, поскольку они эффективнее, чем нестероидные противовоспалительные средства.
Что это такое?
Дакриоцистит – это инфекционно-воспалительное заболевание, которое характеризуется поражением слёзного мешка глаза. Как правило, это заболевание чаще всего наблюдается у людей в возрасте 30-60 лет. У женщин это заболевание проявляется чаще в связи с более узким анатомическим строением носослезных каналов.
Как правило, у взрослых поражение при дакриоцистите всегда одностороннее.
Заболевание возникает вследствие закупорки слезно-носового канала. В результате слёзная жидкость скапливается в слёзном мешке и не может проникнуть наружу. Из-за нарушения оттока слёзной жидкости происходит активное размножение микроорганизмов, что приводит к воспалению и образованию слизисто-гнойного отделяемого.

Читайте также про эффективные методы борьбы с покраснением глаз в материале.
Из-за сужения каналов нарушается циркуляция жидкости.
Диагностика
Для подтверждения предварительного диагноза офтальмолог осматривает пациента и назначает проведение исследований. К ним относится:
- Тест с красителем. В глаза пациенту закапывают раствор с красителем. Если в течение следующих нескольких минут наблюдается большое количество красителя в глазу, то это свидетельствует о том, что канал забит.
- Зондирование канала. С помощью тонкого инструмента проникают в слезный канал. Проблема может разрешиться после процедуры, так как канал в процессе зондирования расширяется.
- Дакриоцистография. Рентгенография слезных каналов с введением в них красящего вещества. При помощи этого метода получают изображение системы оттока глаза.

Метод лечения является более щадящим, чем оперативное вмешательство.
Симптомы непроходимости слезного канала
Непроходимость слезного канала может наблюдаться либо со стороны одного глаза, либо с обеих сторон.
Признаки этого заболевания могут быть обусловлены непосредственной закупоркой каналов или инфекцией, которая развилась в результате закупорки:
• Избыток слезной жидкости (влажные глаза).
• Частые воспаления глаза (конъюнктивит).
• Воспаление слезного мешка (дакриоцистит).
• Болезненный отек во внутреннем углу глаза.
• Слизистые или гнойные выделения из глаза.
• Кровь в слезной жидкости.
• Затуманенное зрение.
В редких случаях использование глазных капель например, для лечения глаукомы может вызывать непроходимость слезных каналов.
Бужирование
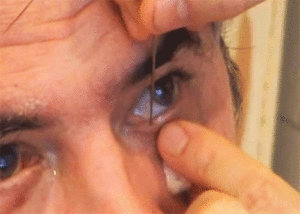
При бужировании врач вводит в слезный проток жесткий зонд, с помощью которого восстанавливается проходимость слезно-носового канала. Кроме того, эта процедура также включает в себя проведение промывания слезного канала, которое осуществляется дезинфицирующими и антибактериальными средствами.
Острый дакриоцистит имеет несколько методов лечения, среди которых можно выделить бужирование и некоторые другие процедуры.
Консервативное лечение
Консервативное лечение используют при хронической форме заболевания, сужении или стенозе слезовыводящей системы. При обструкции или закупорке острый дакриоцистит капли или мази не вылечат. В этом случае необходимо вмешательство специалиста, вплоть до операции.
Начинают лечение с промывания слезных каналов бактерицидным средством, это может быть «Хлоргексидин», «Фурацилин», перекись, «Диоксидин» или просто физиологический раствор натрия хлорида. Далее для предотвращения распространения, а также размножения инфекции назначают антибактериальные средства.
Мази и капли при дакриоцистите:
- «Ципрофлоксацин»;
- «Мирамистин»;
- «Дексаметазон»;
- «Тобрекс»;
- «Флоксал»;
- тетрациклиновая мазь;
- гентамициновая мазь;
- мазь Вишневского.
Наряду с медикаментозными средствами рекомендуется выполнять специальный массаж при дакриоцистите.
При остром приступе лечение происходит исключительно в стационаре. Назначаются внутримышечно антибиотики (тетрациклин, бензилпенициллин, сульфадимезин), физиотерапевтические процедуры, УВЧ, массаж, глазные капли и мази.
Смотрите видео о ударно-волновой терапии:
Если процесс не разрешается, прибегают к хирургическому вмешательству.
При обструкции или закупорке острый дакриоцистит капли или мази не вылечат.
Диагностика
Чтобы понять, забит ли слезный канал у взрослого или ребенка, необходимо собрать анамнез заболевания и жалобы. Далее доктор проводит внешний осмотр, определяет тяжесть, стадию, а также форму течения заболевания.
Для диагностики дакриоцистита используют такие виды исследований:
- Обнаружить стеноз можно с помощью слезно-носовой пробы по Весту. Специальные цветные капли («Колларгол» или «Протаргол») закапывают в конъюнктивальный мешок, при этом в нос вставляется ватный тампон. По истечении времени смотрят на количество красящего вещества на тампоне.
- Дакриоцистография – показывает уровень, на котором происходит закупорка (полная или частичная) слезного канала. Для этого вводят в проток контрастное вещество и периодически делают рентгенографию.
- Риноскопия – полное обследование верхних дыхательных путей, носовых пазух и ходов с помощью эндоскопа.
- Пробное зондирование и промывание стерильным раствором.
- Биомикроскопия глаза.
- МРТ орбит, а также лицевого черепа.
- Если необходимо, добавляется мазок со слизистых на бактериальную микрофлору, лабораторные анализы, консультации смежных специалистов.

Для этого вводят в проток контрастное вещество и периодически делают рентгенографию.
Патогенез
Слезы синтезируются слезной железой. После омывания слезной жидкостью передней поверхности глазного яблока слеза направляется к медиальному уголку глаза. Посредством слезных точек и канальцев она попадает в общий слезный канал и мешок, который переходит в носослезный канал. Слезный проток открывается под нижней носовой раковиной. При непроходимости носослезного канала отток слезы невозможен. Это приводит к тому, что все вышеописанные структуры переполняются слезной жидкостью. Длительный стаз усугубляет непроходимость, способствует вторичному образованию конкрементов из неорганических веществ, входящих в состав слезы (хлорида натрия, карбоната натрия и магния, кальция).
При формировании опухолей носа, слезного мешка или костных стенок отмечается высокий риск нарушения оттока слезы.
Дакриоцистит или непроходимость слезно-носового канала
Дакриоцистит – это воспаление слезного мешка в результате нарушения проходимости слёзно-носового канала. Глаз омывается слезами, которые препятствуют высыханию тканей глаза и размножению в нём болезнетворных бактерий. Это необходимый для глаз процесс нарушается при плохой проходимости слезного канала. Дакриоцистит проявляется постоянным слезотечением и припуханием слёзного мешка. В этом случае обязательно нужна консультация офтальмолога.
Причины дакриоцистита у новорождённых и взрослых, как правило, различны. Частичную или полную закупорку слёзно-носового канала, приводящую к дакриоциститу у взрослых, чаще всего вызывают атеросклеротические явления или инфекции. Дакриоцистит у новорождённых возникает в результате сохранения желатинозной пленки, защищавшей слёзно-носовой канал во время внутриутробного периода. В норме эта плёнка должна разорваться при первом вдохе малыша. Иногда её разрыв происходит в течение первых 2-х недель жизни ребёнка. Около 5% новорождённых малышей нуждаются в лечении дакриоцистита на первых месяцах жизни из-за того, что самостоятельный разрыв желатинозной плёнки так и не произошёл. Дакриоцистит у новорождённых, вызванный инфекцией, встречается значительно реже.
Хроническое слезотечение и припухлость слёзного мешка, расположенного в ямке возле внутреннего угла глаза, – основной симптом дакриоцистита. При надавливании на эту область появляются гнойные или слизисто-гнойные выделения. Отёчной выглядит также конъюнктива век глаза (внутренняя часть век, примыкающая к глазу). При остром течении дакриоцистита происходит резкое покраснение области слёзного мешка и выраженное сужение глазной щели. В течение нескольких дней во внутреннем углу глаза формируется фистула, которая может самостоятельно вскрыться с выделением гнойного содержимого. При длительном хроническом течении дакриоцистита возможно сильное растяжение слёзного мешка, при котором кожа, покрывающая его, истончается и становится синеватого оттенка. Дакриоцистит очень опасен для здоровья глаз, так как может привести к инфицированию роговицы, её повреждению и проблемам со зрением.
Только опытный офтальмолог может отличить дакриоцистит от ряда других заболеваний глаза, в том числе от конъюнктивита, и, следовательно, назначить адекватное лечение. Самостоятельно дакриоцистит у ребенка пройти не может. Для лечения применяют массаж, медикаментозную терапию, а в ряде случаев хирургическое лечение
Стандарт лечения дакриоцистита у новорождённых – системное применение массажа, он проводится минимум 2 недели до 10 раз в сутки. Цель массажа – разорвать желатинозную плёнку. При регулярном и правильном проведении массажа дакриоцистит в большинстве случаев излечивается без применения хирургического лечения. Все манипуляции проводятся в домашних условиях родителями. Особое внимание надо уделять чистоте рук. Как правильно делать массаж родителей обучает только врач-офтальмолог. Сеанс массажа начинается с выдавливания содержимого слёзного мешка. Затем в полость глаза закапывается антисептический раствор мирамистина и полностью удаляются гнойные выделения. И лишь затем можно приступать непосредственно к лечебному массажу. После массажа в глаз следует закапать дезинфицирующие капли.
Если лечение дакриоцистита у новорождённого с помощью массажа оказалось неэффективным, ребёнку нужно провести зондирование слёзно-носового канала. Хирургическое лечение дакриоцистита у новорождённых рекомендуется проводить в возрасте 2-3 месяцев. В нашей клинике зондирование проводится в условиях медикаментозного сна, безболезненно для ребенка.
Также у новорождённых возможно применение малотравматичной лазерной дакриоцисториностомии.
У детей старше 3 лет рекомендуется проведение операции дакриоцисториностомии. Операция заключается в моделировании искусственного слёзно-носового канала, соединяющего слезный мешок с полостью носа для восстановления оттока слезы в носовую полость.
Хроническое слезотечение и припухлость слёзного мешка, расположенного в ямке возле внутреннего угла глаза, – основной симптом дакриоцистита.
Эндоскопическая дакриоцисториностомия
При неэффективности традиционного лечения часто используется хирургическое вмешательство. Восстановление нормальной работы носослезных каналов возможно при помощи эндоскопической дакриоцисториностомии. Для проведения операции используется современное специальное малоинвазивное оборудование. Во время процедуры в слезный проток вводится гибкая специальная трубка – эндоскоп с камерой. При помощи прибора производится разрез в слезном закупоренном канале. Реабилитационный период составляет – 8 дней.
Преимущество операции в том, что она не оставляет повреждений слезных канальцев и видимых кожных рубцов на лице. Кроме того, использование микрохирургической техники позволяет снизить дискомфорт во время оперативного вмешательства. Недостатком процедуры является низкая эффективность и появление повторного дакриоцистита. Средняя цена на операцию в Москве составляет 15000 рублей. Дакриоцисториностомия проводится у пациентов при отсутствии аллергической реакции на анестезиологические средства. Возможные осложнения операции:
- инфицирование слезного протока;
- носовое кровотечение;
- смещение трубки.
носовое кровотечение;.





