Общие сведения
Острый гломерулонефрит развивается преимущественно у детей в возрасте 2-12 лет и взрослых до 40 лет. Мужчины заболевают в 15,2 раза чаще, чем женщины. Пик заболеваемости приходится на влажное и холодное время года. При болезни происходит преимущественное поражение клубочков (почечных телец), кроме этого в патологический процесс вовлекаются канальца и межуточная ткань обеих почек. Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.
Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.
Классификация и виды
 Острый гломерулонефрит может развиваться как самостоятельное заболевание (первичный), и при уже имеющейся патологии почек (вторичный).
Острый гломерулонефрит может развиваться как самостоятельное заболевание (первичный), и при уже имеющейся патологии почек (вторичный).
В зависимости от этиологического фактора гломерулонефрита выделяют:
- установленный (бактериальный, вирусный);
- неустановленный;
- обусловленный иммунными реакциями (образование иммунных комплексов, антител);
- необусловленный иммунными реакциями.
По объему патологических изменений: диффузный, очаговый.
При поражении сосудистого клубочка гломерулонефрит носит название интракапиллярного, полости капсулы клубочка – экстракапиллярного.
Клиническая классификация. В зависимости от проявлений заболевания выделяют:
- Нефритический синдром (артериальная гипертензия, отеки, присутствие в моче клеточных элементов).
- Изолированный мочевой синдром (изменение наблюдаются только в анализе мочи).
- Нефротический синдром (отеки, повышение содержание холестерина в крови, появление в моче белка).
В зависимости от проявлений заболевания выделяют.
Диагностика
Если после перенесенного тонзиллита или отита у человека вновь появляются лихорадка и другие настораживающие признаки, нужно сдать общий анализ мочи. Иногда примесь крови в моче может быть определена только лабораторным путем.
Для выявления поражения почек доктор осуществляет тщательный сбор анамнеза и осмотр пациента. Но в основном диагностика острого гломерулонефрита опирается на данные лабораторного обследования. Общий анализ мочи регистрирует патологические изменения, характерные для мочевого синдрома.
Особенность: в мочевом осадке эритроциты всегда преобладают над лейкоцитами. Также проводятся специальные мочевые пробы, бак посев мочи.
Общий анализ крови выявляет следующие моменты:
- лейкоцитоз;
- снижение гемоглобина и количества эритроцитов;
- нарастание скорости оседания эритроцитов.
Возможно увеличение холестерина, фибриногена, креатинина и мочевины в крови. Характерно высокое содержание антител к стрептококку, повышение концентрации глобулинов.
Для постановки диагноза острого гломерулонефрита наиболее информативны следующие инструментальные методы:
- ультразвуковое исследование почек;
- изотопная ренография;
- биопсия ткани почек — наиболее точный, но редко проводимый способ обследования.
Такие популярные в нефрологии методики, как экскреторная урография и эндоскопия мочевого пузыря при подозрении на острый диффузный гломерулонефрит показаны не всегда. В сложных случаях назначают магнитно-резонансную томографию или обследование с помощью ядерно-магнитного резонанса.
В сложных случаях назначают магнитно-резонансную томографию или обследование с помощью ядерно-магнитного резонанса.
Профилактика и медицинский прогноз острого гломерулонефрита
С целью профилактики гломерулонефрита следует избегать инфекционных заболеваний. При первых признаках той или иной инфекционной болезни нужно немедленно обращаться в медицинские учреждения и начинать незамедлительное лечение. Все инфекционные заболевания имеют острое начало с повышением температуры тела, изменениями общего соматического состояния, лихорадкой и ознобом, явлениями острой интоксикации организма. При наличии подобных симптомов не рекомендуется заниматься самолечением, необходимо немедленно обратиться к специалистам. Своевременно начатая терапия ведет к полному выздоровлению и отсутствию остаточных или побочных явлений.
Нужно избегать переохлаждений, а пациентам, у которых в анамнезе имеются аллергические реакции различного генеза, следует отказаться от вакцинации.
Медицинский прогноз зависит от многих факторов. Прежде всего, от характера патологических деструктивных изменений почки и степени нарушения ее функций. При типичном течении заболевания прогноз оценивается как условно-благоприятный. Полное выздоровление наступает в 60-79% случаев (при своевременном и правильном лечении). В остальных обстоятельствах острый воспалительный процесс переходит в злокачественную подострую или хроническую фазу. Бывают прецеденты, когда выздоровление пациента оказывается кажущимся. С целью предотвращения рецидива заболевания рекомендовано посещать врача-нефролога хотя бы один раз в год. Случаи летальности единичны.
Пациентам следует избегать переохлаждения и работы в холодных, сырых помещениях. Если пациент перенес приступ острого гломерулонефрита, то ему показано диетическое питание, исключающее прием острой и соленой пищи, а предпочтение рекомендуется отдать вегетарианскому питанию. Полезен прием натуральных соков из овощей, фруктов и ягод, которые следует напополам разводить водой. Такая диета создает благоприятные условия для работы почек, нормализации артериального давления. При таком режиме питья и питания отеки постепенно исчезают.
Затем артериальное давление постепенно снижается, проходят тахикардия и гипертермический синдром.
Особенности лечения
Лечение острого гломерулонефрита проводится в урологическом отделении стационара. После госпитализации пациенту назначается полный покой, медицинский уход, постельный режим, диетическое питание, медикаментозная терапия.
Назначается с целью максимального ограничения физической активности для уменьшения нагрузки на почки. Движение, перемещение, выполнение посильной работы ускоряет обменные процессы, в результате которых увеличивается скорость формирования азотистых соединений, оказывающих токсическое воздействие на организм.
Дисфункция почек приводит к изменению водно-электролитного баланса, потере питательных веществ и накоплению токсинов и продуктов обмена. Диета позволяет устранить все эти нарушения. Пациенту назначается стол № 7 по Певзнеру, который имеет некоторые особенности:
 ограничение соли и пищи, богатой животным белком;
ограничение соли и пищи, богатой животным белком;- снижение количества выпиваемой жидкости;
- потребление продуктов, богатых кальцием, магнием и калием;
- обогащение овощами, фруктами, растительными жирами и сложными углеводами.
Основным методом в борьбе с острым гломерулонефритом является лечение лекарственными средствами. Наиболее популярными и эффективными считаются следующие группы препаратов.
| Фармакологическая группа | Название препарата |
|---|---|
| Антикоагулянты и антиагреганты | «Гепарин», «Тиклопиридин», «Дипиридамол» |
| Иммуносупрессоры | «Преднизолон», «Циклофосфамид», «Циклоспорин», «Хлорамбуцил» |
| Гипотензивные средства | «Каптоприл», «Рамиприл», «Эналаприл» |
| Мочегонные препараты | «Фуросемид», «Альдактон», «Гипотиазид», |
| Антибиотики | Подбираются индивидуально в каждом конкретном случае с учетом типа возбудителя, его чувствительности к медикаменту, а также переносимости пациентом. «Эритромицин», «Ампициллин», «Оксациллин» |
Схема и срок лечения выбирается лечащим врачом. Если имеются клиническое обоснование, то пациенту показана санаторная курортная реабилитация.
В терапии острого гломерулонефрита большой популярностью пользуются методы народной медицины. Они помогают улучшить самочувствие пациента, снизить интенсивность воспалительного процесса, уменьшить отечность, укрепить иммунитет. Поскольку они оказывают мягкое воздействие и позволяют достичь результата после долгого применения, то используются в качестве вспомогательного метода, как дополнение к основному комплексному лечению. Рекомендуется готовить настои и отвары из ромашки, шалфея, календулы, лаванды, тысячелистника, зверобоя, листьев и почек березы, ягод можжевельника.

После проведения курса терапии по поводу лечения острого гломерулонефрита для предупреждения рецидива показана вторичная профилактика.
Эпидемиология
Согласно данным государственной статистики, уровень распространенности гломерулонефрита на территории России начиная с 2000 года постепенно растет и на 2010 год составляет примерно 10 заболевших человек на 10 000 населения. По данным обращаемости при гломерулонефрите преобладают мужчины, средний возраст пациентов составляет 40 лет. В таблице приведены данные о распространенности заболеваний органов мочеполовой системы в России за 2006-2010 гг. (на 10 тыс. населения):
| Заболевания почек | Распространенность, % |
| Гломерулонефриты | 12,7 |
| Тубулоинтерстициальные нефриты | 94 |
| Острая почечная недостаточность | 0,14 |
| Хроническая почечная недостаточность | 9,9 |
| Мочекаменная болезнь | 54,1 |
| Диабетическая нефропатия | 10 |
| Амилоидоз почек | 0,4 |
| Волчаночный нефрит | 0,34 |
| Гипертоническая нефропатия | 1,7 |
Почечные клубочки шарообразные структуры, являющиеся частью нефрона.
Формы гломерулонефрита
По причинам, вызывающим поражение почек, выделяют: первичный, вторичный и идиопатический гломерулонефрит.
Первичный гломерулонефрит возникает на фоне инфекционных, аллергических или токсических воздействий на почечную ткань.
Вторичный гломерулонефрит является проявлением системной патологии.
Идиопатический – возникает по неопределенным причинам.
По характеру течения различают:
- Острую форму гломерулонефрита (несколько недель);
- Подострую (несколько месяцев);
- Хроническую (более года).
Острая форма гломерулонефрита может быть инфекционно-иммунной и неинфекционно–иммунной (в зависимости от этиофакторов).
По объему поражения клубочков выделяют:
- очаговый острый гломерулонефрит (при поражении менее 50% клубочков);
- диффузный острый гломерулонефрит (при поражении более 50% клубочков).
Острый гломерулонефрит может развиваться по разным морфологическим типам – склерозирующему, пролиферативному, экстракапиллярному и эндокапиллярному, мембранозно-пролиферативному, мезангиопролиферативному.
Острый гломерулонефрит по своему клиническому течению может развиваться в следующих формах:
- классической развернутой (с отечным, гипертензивным, мочевым синдромами);
- бисиндромной (мочевой синдром сочетается с гипертензивным или отечным);
- моносиндромной (только мочевой синдром).
По характеру течения выделяют также:
- Циклическую форму гломерулонефрита (с бурным началом заболевания);
- Латентную форму гломерулонефрита (с постепенным началом).
диффузный острый гломерулонефрит при поражении более 50 клубочков.
Острый гломерулонефрит
Острый гломерулонефрит — инфекционно-аллергическое заболевание, для которого характерно поражение капилляров почек. Острое течение болезни приводит к нарушению главной функции почек — очищать кровь от вредных токсических веществ. Данное заболевание диагностируют у больных от 12 до 40 лет. Болеют им преимущественно мужчины.
- Причины острого гломерулонефрита
- Классификация гломерулонефрита
- Симптомы острого гломерулонефрита
- Диагностика острого гломерулонефрита
- Лечение острого гломерулонефрита
- Прогноз и профилактика острого гломерулонефрита
При остром гломерулонефрите прежде всего поражаются клубочки почек. Механизм развития заболевания следующий.
- Сначала в организме человека из-за инфекции развивается воспаление, что приводит к изменению стенки сосудов клубочков: она истончается и становится более проницаемой для клеточных элементов.
- Затем формируются тромбы, которые закрывают просвет сосудов клубочков, что приводит к прекращению в них кровообращения.
- На следующем этапе возникают проблемы с фильтрацией крови и мочи в нефроне, замещение соединительной тканью сначала просвета сосудов, а затем всего нефрона. Нарушение функций нефрона приводит к снижению объема фильтруемой крови, что становится причиной почечной недостаточности.
Причины острого гломерулонефрита.
Что провоцирует Острый гломерулонефрит
Возникает заболевание чаще всего после ангин, тонзиллитов, инфекций верхних дыхательных путей, скарлатины и др. Важную роль в возникновении гпомерулонефрита играет стрептококк, особенно тип 12 бета-гемолитического стрептококка группы А. В странах с жарким климатом чаще других острому гломерулонефриту предшествуют стрептококковые кожные заболевания. Он может также развиваться после пневмоний (в том числе стафилококковых), дифтерии, ыпного и брюшного тифа, бруцеллеза, малярии и некоторых других инфекций. Возможно возникновение гломерулонефрита под влиянием вирусной инфекции, после введения вакцин и сывороток (сывороточный, вакцинный нефрит). К числу этнологических факторов относится и охлаждение организма во влажной среде (“окопный” нефрит).
Охлаждение вызывает рефлекторные расстройства кровоснабжения почек и влияет на течение иммунологических реакций. В настоящее время общепринятым является представление об остром гпомерулонефрите как об иммунокомплексной патологии, появлению симптомов гломерулонефрита после перенесенной инфекции предшествует длительный латентный период, во время которого изменяется реактивность организма, образуются антитела к микробам или вирусам. Комплексы антиген – антитело, взаимодействуя с комплементом, откладываются на поверхности базальной мембраны капилляров преимущественно клубочков. Развивается генерализованный васкулит с поражением главным образом почек.
Это связано с гидремией повышенным содержанием воды в крови , а также может быть обусловлено истинной анемией в результате влияния инфекции, приведшей к развитию гломерупонефрита например, при септическом эндокардите.
Лечение гломерулонефрита
Этиология, патогенез и симптомы. Клинические синдромы при заболевании почек. Формулировка диагноза.
Эта статья в формате видеолекции здесь.
Гломерулонефрит (ГН) – иммунно-воспалительное заболевание с преимущественным поражением сосудов клубочков обеих почек, протекающее в виде острого или хронического процесса с повторными обострениями и ремиссиями; имеет прогрессивный характер и характеризуются постепенной, но неуклонной гибелью клубочков и сморщиванием почек.
Такое ёмкое определение вобрало в себя патогенетический механизм развития и клиническую, неуклонно прогрессирующую картину.
По-другому ГН называется болезнью Брайтона, по имени врача, описавшего заболевание в 1827 году.
ГН, не обусловленный системными заболеваниями, называют первичным. В рамках первичного ГН развивается идеопатический ГН, причины которого неизвестны. Как вторичный процесс ГН развивается в рамках системных заболеваний.
На сегодняшний момент ГН является самой частой причиной хронической почечной недостаточности (ХПН)!
Этиология ГН
На данном этапе нефрологии можно говорить с уверенностью о конкретном этиологическом факторе лишь в 10% случаев.
• Основная причина – острая бактериальная инфекция: b-гемолитический стрептококк группы А («нефритогенный» агент) стафилококк, пневмококк, их L- формы
• Свою роль вносят вирусы (реже), в том числе HBV, простейшие (малярийный плазмодий)
• Поражения на фоне введения вакцины, сыворотки
• Поражения почек могут быть на фоне приема нефротоксических лекарственных препаратов: анальгетиков, сульфаниламидов, антибиотиков
• При приеме алкоголя и наркотических средств также может произойти поражение почек
• Развитие ГН в рамках паранеопластического синдрома при опухолях
• При профессиональных воздействиях (ионизирующая радиация, углеводороды, органические растворители, бензол)
• Вторичные поражения почек на фоне других заболеваний, таких как инфекционный эндокардит, системная красная волчанка, геморрагический васкулит и др.

Клубочек состоит из капсулы, подоцитов, капилляров и приносящей и уносящей артериолы. У здорового человека приносящая артериола больше по диаметру, чем выносящая, поэтому если давление в системе растет, то нагрузка на клубочек становится больше. Если повышается давление в этом сосуде, возможно развитие нефросклероза.
Клубочковый фильтр состоит из 3 слоев:
– Первый слой – эндотелий, пронизанный порами; он свободно пропускает плазму с растворенными в ней компонентами, задерживает форменные элементы крови.
– Следующий слой – базальная мембрана.
– Последний слой – фильтрационные щели между ножками подоцитов, являющимися одними из барьерных механизмов.
После прохождения фильтра фильтрат попадает в Боуменово пространство – начальный отдел почечной фильтрационной системы. Любое повреждение клубочков приведет к нарушению функции мембран и снижению скорости клубочковой фильтрации (СКФ). Ножки подоцитов, базальная мембрана не могут удерживать белки, и они начинают просачиваться в Боуменово пространство и появляться в моче – фиксируется протеинемия.
Основные клинические синдромы при заболевании почек
Существуют, так называемые, малые синдромы, которые включают в себя: мочевой синдром, когда есть изменение осадка в моче, формирование артериальной гипертензии и формирование отечного синдрома.
Описаны большие синдромы – это остронефритический синдром, нефротический синдром и собственно, формирование почечной недостаточности, как острой формы, так и хронической.
Рассмотрим подробнее малые синдромы.
1. Мочевой синдром
Важно помнить, что нет заболевания почек без мочевого синдрома!
Протеинурия характерна для ГН, исходя из его патогенеза. Протеинурия может быть разной. Потеря белка определяется в суточном количестве мочи, и нормой этой потери является количество не более 150 мг/сутки. Альбуминурия характеризуется выделением не более 10 – 20 мг. Микроальбуминурией считается потеря 30 – 300 мг. Если потеря белка свыше 500 мг, то это протеинурия, тогда теряются белки высокой протеиновой массы.
Гематурия – еще одна составляющая мочевого синдрома, в норме ее быть не должно. Норма – менее 1000 эритроцитов/1мл суточной мочи. Определяют по пробе Нечипоренко (определение количества эритроцитов в 1мл суточной мочи).
Также к мочевому синдрому относят потерю лейкоцитов в мочевом остатке – лейкоцитурию. По пробе Нечипоренко в норме – менее 4000 лейкоцитов/1мл суточной мочи.
Таким образом, мочевой синдром состоит в том, что в мочевом осадке появляется белок, эритроциты и лейкоциты.
2. Артериальная гипертензия
Следующий малый синдром – артериальная гипертензия. Она формируется у пациентов с ГН из-за гиперволиемии, когда происходит задержка в организме натрия и воды вследствие снижения кровотока в капиллярах. После чего активируется симпато-адреналовая система, ренин-ангиотензиновая система, антидиуретический гормон и тем самым запускается весь каскад развития артериальной гипертензии.
3. Отечный синдром
Происходит задержка жидкости в организме вследствие повышения реабсорбции натрия и воды в канальцах. Активируется ренин-ангиотензиновая система, происходит стимуляция гиперальдостеронизма, гиперсекреция вазопрессина, в результате чего у пациента усиливается жажда.
Выраженная альбуминурия приводит к тому, что снижается уровень белка в крови. Происходит дисбаланс белкового обмена. Жидкость начинает смещаться из сосудов в ткани и развивается гиповолемия, т.е. в тканях начинает задерживаться жидкость и формируется отечный синдром.
Также рассмотрим большие синдромы при заболевании почек.
1. Остронефритический синдром
Характеризуется внезапным появлением с мочевым синдромом (олигурией, артериальной гипертензией, отеками). Вся совокупность этих клинических признаков позволяет говорить, что у пациента формируется остронефритический синдром. Это может быть проявлением ГН разных форм: быстропрогрессирующий ГН, острый ГН, обострение хронического ГН после ремиссии, вторичный ГН на фоне других заболеваний, поражающих почки.
2. Нефротический синдром
Может развиваться при любых заболеваниях почек и не является самостоятельной нозологической формой. Характеризуется тем, что развивается потеря белка (альбуминурия – 3,5 г/сутки и более). Далее развивается гипоальбуминемия, снижение уровня белка в крови, происходит сдвиг всех белков – диспротеинемия в крови. На этом фоне регистрируется сдвиг липоидного обмена с формированием гиперхолистеринемии и гипертриглицеридемии. При микроскопии обнаруживаются кристаллы липидов в моче – липоидурия и развивается отечный синдром. Таким образом, нефротический синдром не включает в себя повышения артериального давления, а включает развитие отечного и выраженного мочевого синдрома со сдвигом обменных процессов.
3. Почечная недостаточность
Основной признак почечной недостаточности – снижение скорости клубочковой фильтрации. В норме она составляет 80 – 120 мл/мин. В связи с этим начинает повышаться содержание креатинина в крови и снижается удельный вес мочи, т.к. падает концентрационная функция почек. А также начинает расти уровень калия в крови. По этим признакам можно говорить о том, что пациент формирует почечную недостаточность.
Патогенез острого ГН
Первопричины заболевания могут быть различными (инфекции, аутоиммунные заболевания и т.д.). Агент поступает в кровь, формируется циркулирующие иммунные комплексы (ЦИК) после чего данный агент поступает также и в почки. Далее ЦИК или инфекционный агент оказывает непосредственное разрушающее влияние на клетку, происходит лизис клетки и фагоцитоз иммунных комплексов. Вследствие этой реакции выделяются ферменты и активизируется система комплимента. Эти иммунные комплексы или инфекционные агенты могут поражать базальную мембрану (один из слоев трехслойного фильтра). После поражения базальной мембраны происходит активация Т-лимфоцитов, активация тромбоцитов, вследствие чего повышается свертываемость крови – гиперкоагуляция, происходит пролиферация мезангиоцитов, а также приток нейтрофилов, моноцитов, лимфоцитов с образованием инфильтратов. Запускается весь каскад воспаления.
И еще раз о патогенезе вкратце. Базальная мембрана поражена, мезангиальные клетки и эндотелий начинают пролиферировать. Организм очень активно реагирует на вторжение чужеродных агентов. Если иммунные комплексы или воспаление подавлено полностью и иммунные комплексы удалены, у пациента наступает выздоровление. Если с этим не удалось справиться и иммунные комплексы удалены не полностью и остались на мембране, формируется хронический гломерулонефрит (ХГН).
Также иммунные комплексы могут накапливаться под эпителием, внутри мембраны, субэндотелиально и в результате повреждать почечный фильтр. Структура клубочка нарушается, развивается реакция воспаления, утолщается базальная мембрана, и все это приводит к развитию фиброза. Именно фиброз дает толчок к нарушению функции почек и развитию почечной недостаточности. С точки зрения функциональных нарушений следует отметить, что в случае замещения фильтра фиброзной тканью, он не справляется со своей задачей, и белок начинает проходить в Боуменово пространство, что ведет к протеинурии и гематурии, т.к. через фильтры начинает проходить не только белок, но и форменные элементы крови.
Типичное течение острого гломерулонефрита (ОГН)
Инфекции или другие причины приводят к нарушению мембраны, наблюдаются изменения в моче – мочевой синдром. Далее возникает артериальная гипертензия, олигоурия, отеки, т.е. малые синдромы. Через 8 – 12 недель, реже через 4 недели происходит выздоровление (снижение альбуминурии и гематурии). Исчезновение артериальной гипертензии и отеков происходит немного быстрее – через 2 – 8 недель. И возможны два исхода: нормализация анализа мочи (через 2 – 8 месяцев) и в течение этого года пациент должен быть под наблюдением. Если нормализация происходит, можно говорить о выздоровлении. Если спустя год нормализации анализа мочи не наступило, можно сказать о хронизации процесса, сформирован ХГН.
Рассмотрим классификацию ГН.
1. ГН по длительности заболевания:
– 0-3 недели – острый
– 3 недели – месяцы – подострый
– Год и более – хронический
2. ГН по поражению клубочков:
– Очаговый – менее 50%
– Диффузный – более 50%
– С минимальным поражением клубочка
3. ГН по объему поражения клубочка:
– Сегментарный (захватывает часть клубочка)
– Тотальный (захватывает весь клубочек)
Клинико-морфологический подход к классификации ГН
Клинико-морфологическая классификация достаточно обширна. ГН может быть очаговый пролиферативный, диффузный пролиферативный, экстракаппилярный, т.е. в зависимости от степени вовлечения клубочка в воспаление. Для экстракапплирярного ГН характерен нефритический синдром, когда мочевой синдром сочетается с почечной недостаточностью (с протеинурией менее 3 г/сутки). Может развиваться мембранозная нефропатия, болезнь минимальных изменений и фокально-сегментарный гломерулосклероз (характеризуются поражением слоев клубочкового фильтра: базальной мембраны и подоцитов). Следующая группа состояний, когда сочетается поражение базальной мембраны и самого клубочка (пролиферация клеток) – мезангиокапиллярный ГН. Для такого сочетанного варианта характерно наличие и нефротического синдрома, и нефритического.
Также ГН с накоплением иммунных комплексов подразделяют на постинфекционные ГН (острый диффузный пролиферативный), быстропрогрессирующие, злокачественный (подострые) и хронический.
Клинические варианты ГН
1. Латентный ГН – изменение только мочевого осадка (протеинурия до 3 г/сутки, микрогематурия). Протеинурия до 1 г/сутки иммуносупрессивная терапия не показана.
2. Гематурический ГН, когда у пациента регистрируется микро- или макрогематурия (постоянная или эпизодическая микро- или макрогематурия, протеинурия менее 1г/л). Иммуносупрессивная терапия не показана.
3. Гипертонический вариант ГН (артериальная гипертония и протеинурия до 1 г/сутки, микрогематурия). АД не выше 130/80-85 мм рт.ст., а у больных с протеинурией более 1 г/сут – АД не выше 120-125/70-75 мм рт. ст.
4. Нефротический вариант ГН характеризуется массивной потерей белка (протеинурия более 3,5 г/сутки, гипопротеинемия, гиперхолестеринемия и отеки). Требует агрессивной иммуносупрессивной терапии.
5. Смешанный вариант течения ГН. Агрессивная иммуносупрессивная терапия абсолютно показана, цитостатики предпочтительны.
Классификация по МКБ 10
Гломерулярные болезни (N00 – N08)
N00 Острый нефритический синдром/острая(ый):
– гломерулонефрит
– гломерулярная болезнь
– нефрит
N01 Быстро прогрессирующий нефритический синдром
N02 Рецидивирующая и устойчивая гематурия
N03 Хронический нефритический синдром
N04 Нефротический синдром
N05 Нефритический синдром неуточненный
N06 Изолированная протеинурия с уточненным морфологическим поражением
N07 Наследственная нефропатия, не классифицированная в других рубриках
N08 Гломерулярные поражения при болезнях, классифицированных в других рубриках
Неспецифическая симптоматика в начале развития ОГН
Клиника ГН делится на неспецифическую симптоматику и специфическую. Неспецифическая симптоматика, это всё то, что касается клиники любого ГН. Она включает в себя уменьшение количества выделяемой мочи, пастозность лица, увеличение массы тела, тяжесть в области поясницы. Может быть незначительное повышение артериального давления. Очень важный фактор – возможно изменение цвета мочи (потемнение мочи от цвета крепкого чая и иногда до цвета «мясных помоев», когда у пациента выраженная гематурия). Возможен небольшой субфебрилитет и ухудшение общего самочувствия – астения, недомогание, мышечные боли, чувство ломоты. Такие симптомы держатся недолго, характеризуют начало патологии, а их интенсивность может быть разной.
Постифекционный (острый, диффузный, пролиферативный) ГН
Представляет собой острый вариант ГН. Начинается внезапно, остро, примерно через 7 – 14 дней после перенесенной инфекции. Выражена клиника неспецифичного поражения: недомогание, тошнота и другие проявления интоксикации. Происходит фебрильное повышение температуры, выраженная отечность на лице, особенно в периорбитальной области. Гипертензия пациента может не беспокоить. Появляется олигурия, резкое снижение объема мочи и развивается гематурия, моча может приобретать цвет вплоть до «мясных помоев».
Ведущие жалобы:
– Дизурия. Учащенное мочеиспускание
– Жажда. Нарушение водно-электролитного баланса
– Одышка. Начинает формироваться левожелудочковая недостаточность
– Снижение диуреза. Выраженность колеблется до олигурии.
Продолжается от 1–3 недель до месяца. Происходит нарушение внутрипочечной гемодинамики, что является прогностически плохим фактором.
Локализация отеков, как правило, на лице – параорбитальная зона. Важно помнить, что отеки у таких пациентов могут быть также в районе поясницы (особенно, если такие пациенты находятся на постельном режиме), отеки нижних конечностей. Редко происходит развитие гидроторакса и асцита. Встречаемость отеков у больных с ОГН – 100%.
Также при ОГН может развиться увеличение печени, левожелудочковая недостаточность и вследствие этого застой в легких, одышка, отслоение сетчатки.
Иммуносупрессивная терапия не показана.
Острый гломерулонефрит у детей и взрослых – симптомы заболевания
- общая слабость, вялость, плохой аппетит, тошнота, рвота, головная боль;
- увеличение размеров печения, гипертензия;
- отек конечностей;
- различные формы мочевого синдрома (олиургия, гематурия, протеинурия);
- боли в области поясницы и живота;
- синдром почечной недостаточности.
мочи в сутки.
Отеки
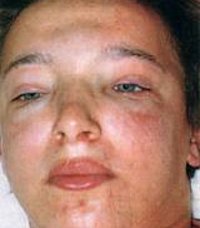
Отёчность возникает почти в 90% случаев. Данные симптомы возникают раньше других и иногда имеют довольно выраженный характер. Отеки, как правило, возникают в области лица. Особенно заметны симптомы отёчности в утреннее время; к вечеру признаки скопления жидкости наблюдаются также на нижних конечностях.
Иногда изменения внешности незаметны, но регистрируется стойкое увеличение массы тела. Это прямое свидетельство накопления жидкости в тканях организма, вызванное ухудшением работы почек.
Стойкое присутствие данного признака приводит к брадикардии замедлению сердечного ритма.
Лечение
Лечение клубочкового нефрита проводят в условиях терапевтического стационара, на весь период болезни пациенту назначают строгий постельный режим, а также лечебное питание, которое заключается в ограничении потребления соли и белков животного происхождения. Подробное меню составляют согласно диете №7А, далее, по мере улучшения здоровья, пациента переводят на диету №7.
Медикаментозная терапия при остром гломерулонефрите включает группы препаратов:
 Кортикостероиды – для снижения артериального давления.
Кортикостероиды – для снижения артериального давления.- Диуретические препараты – для снятия отеков.
- Антибактериальные средства – назначаются с учетом микроорганизма, на фоне деятельности которого болезнь получила развитие.
- Глюкокортикоиды – только при нефротическом виде гломерулонефрита, для снятия воспалений и улучшения местного иммунитета.
- Антикоагулянты – для снижения свертываемости крови при затянувшейся болезни.
Длительность лечения составляет полтора месяца, после выписки пациент наблюдается у нефролога в течение 2-3 лет.
Прогноз и профилактика.
Острый гломерулонефрит

Острый гломерулонефрит, называемый также клубочковым нефритом, представляет собой болезнь почек с воспалительным процессом в гломерулах – клубочках. Иммунное поражение органа имеет инфекционно-аллергическую природу. При отсутствии своевременного лечения заболевание не только переходит в хроническую форму, но и повышает риск развития серьезных осложнений – почечной недостаточности, нарушений работы сердца, эклампсии, внутримозгового кровоизлияния.
 Клубочки почек – это капилляры, объединенные в единую сеть. На фоне внешних или внутренних патогенных факторов в гломерулы вместе с током крови поступают иммунные комплексы, они поражают мелкие сосуды и вызывают воспалительный процесс.
Клубочки почек – это капилляры, объединенные в единую сеть. На фоне внешних или внутренних патогенных факторов в гломерулы вместе с током крови поступают иммунные комплексы, они поражают мелкие сосуды и вызывают воспалительный процесс.
Аутоиммунное заболевание чаще встречается у мужчин до 40 лет, у детей гломерулонефрит сопровождается повышением артериального давления до 130/90, носовыми кровотечениями и болями в спине.
Патогенез выглядит таким образом: иммунные комплексы закрепляются на мембранах капилляров, изменяя структуру их стенок, в результате чего создаются благоприятные условия для образования тромбов. Страдают сразу обе почки – они уменьшаются в размерах, их поверхность покрывается рубцами и соединительной тканью. Гломерулы теряют возможность нормально функционировать, рабочих капилляров остается слишком мало.
Если на ранней стадии не присутупить к адекватному лечению, болезнь переходит в хроническую форму.
Отеки
Отёчность возникает почти в 90% случаев. Данные симптомы возникают раньше других и иногда имеют довольно выраженный характер. Отеки, как правило, возникают в области лица. Особенно заметны симптомы отёчности в утреннее время; к вечеру признаки скопления жидкости наблюдаются также на нижних конечностях.
Иногда изменения внешности незаметны, но регистрируется стойкое увеличение массы тела. Это прямое свидетельство накопления жидкости в тканях организма, вызванное ухудшением работы почек.
Характерны такие признаки, как уменьшение выработки мочи, а иногда и полное её отсутствие анурия.
 ограничение соли и пищи, богатой животным белком;
ограничение соли и пищи, богатой животным белком; Кортикостероиды – для снижения артериального давления.
Кортикостероиды – для снижения артериального давления.



