Экстракапсулярная экстракция
Это простая традиционная методика без использования дорогостоящего оборудования. В оболочке глаза делается большой разрез, через который полностью удаляется помутневший хрусталик. Характерной особенностью ЭЭК является сохранение капсулы хрусталика, которая служит естественным барьером между стекловидным толом и искусственной линзой.
Обширные раны подразумевают наложение швов, а это влияет на зрительную функцию после операции. У пациентов развивается астигматизм и дальнозоркость. Период восстановления занимает до четырех месяцев. Проводят экстракапсулярную экстракцию при созревших катарактах и отвердевшем хрусталике.
Чаще всего используют тоннельную методику. В ходе операции хрусталик делится на две части и выводится. В этом случае снижается риск развития послеоперационных осложнений.
Снятие швов не требует проведения анестезии. Примерно через месяц подбираются очки. Послеоперационный рубец может стать причиной астигматизма. Поэтому во избежание его расхождения следует избегать травм и чрезмерных физических нагрузок.
Несмотря на высокую эффективность современных методик, в некоторых случаях специалисты отдают предпочтение традиционной операции. ЭЭК назначают при слабости связочного аппарата хрусталика, перезрелых катарактах, дистрофии роговицы. Также традиционная операция показана при узких зрачках, которые не расширяются, а также при выявлении вторичной катаракты с распадом ИОЛ.
Удаленный хрусталик заменяет интраокулярная линза.
Вторичная катаракта — лечение лазером в Москве
Лазерная дисцизия вторичной катаракты проводится амбулаторно в лазерном кабинете офтальмолога. Госпитализация в стационар для того вмешательства не требуется.
Удаление вторичной катаракты проводится под местной анестезией. За 30-60 минут до операции пациенту закапывают в глаз анестезирующие и расширяющие зрачок капли. Пациент должен удобно расположиться в кресле перед щелевой лампой. Особое внимание следует уделить фиксации головы в правильном положении.
Во время процедуры пациент может слышать «щелчки», возникающие в результате работы YAG-лазера, а также видеть вспышки света. Пугаться этого не нужно. Иногда, для лучшей фиксации века и глазного яблока во время удаления вторичной катаракты врачи используют специальную контактную линзу, подобную гониоскопической. Такая линза имеет увеличительные свойства, что позволяет лучше визуализировать область задней капсулы хрусталика.
 | 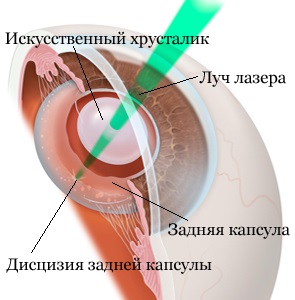 |
| Лечение вторичной катаракты | Лазерная дисцизия вторичной катаракты |
YAG-лазером выполняется округлый разрез в области задней капсулы. На этом вмешательство можно считать завершенным. По окончанию операции в глаз закапываются антибактериальные и противовоспалительные капли.
Несмотря на амбулаторный характер операции, лазерная дисцизия вторичной катаракты требует соблюдение определенного послеоперационного режима.
Послеоперационный период
Как и любая офтальмологическая операция YAG-лазерная дисцизия вторичной катаракты может иметь определенные осложнения. Наиболее частое – повышение внутриглазного давления. Контроль его необходим через 30 и 60 минут после удаления вторичной катаракты. Если имеет место допустимый уровень внутриглазного давления, то пациента отпускают домой с рекомендациями по применению местной противовоспалительной и антибактериальной терапии. Максимальный пик повышения внутриглазного давления наблюдается в первые три часа после лазерного лечения вторичной катаракты, нормализация его происходит в течение суток. Пациентам с глаукомой, а также имеющим тенденцию к гипертензии, как правило, дополнительно назначаются гипотензивные капли и повторный осмотр офтальмолога на следующий день после лазерной капсулотомии.
Второе по частоте потенциальное осложнение – развитие переднего увеита. Предупредить его можно местным применением антибактериальных и противовоспалительных средств. Купирование воспалительной реакции необходимо в течение недели после лазерного лечения вторичной катаракты. Поэтому капли после вторичной катаракты назначаются сроком на 5-7 дней. Другие возможные осложнения – отслойка сетчатки, отек макулы, повреждение или смещение искусственного хрусталика, отек роговицы и кровоизлияние в радужку после вторичной катаракты, встречаются крайне редко, и, как правило, являются погрешностями в технике проведения лазерной дисцизии вторичной катаракты.
После вторичной катаракты
При успешном выполнении дисцизии вторичной катаракты вне зависимости от метода капсулотомии максимальная острота зрения возвращается в течение 1-2 дней у 98% пациентов.
 |  |
| Вторичная катаракта | После вторичной катаракты |
Присутствие мушек или плавающих точек перед глазами допустимо в течение нескольких недель после вторичной катаракты. Пугаться не стоит – они возникают из-за нахождения в поле зрения частиц разрушенной задней капсулы. Постепенно такие проявления исчезнут.
Присутствие мушек перед глазами в течение месяца и более или появление вспышек света и пятен перед глазами без внимания оставлять нельзя и необходимо обратиться к своему лечащему врачу. Врачебного контроля также требует постепенное снижение остроты зрения после выраженной положительной динамики.
В большинстве случаев, дисцизия вторичной катаракты протекает без осложнений и имеет хорошие отдаленные результаты. Опасаться такого вмешательства не следует. Абсолютно безболезненное и нетравматичное удаление вторичной катаракты поможет вернуть остроту зрения и значительно улучшить качество жизни.
Стоимость лечения вторичной катаракты.
Удаление катаракты по ОМС
Удаление катаракты проводится полностью бесплатно в ряде клиник России при наличии полиса обязательного медицинского страхования (ОМС). В таком случае устанавливается отечественная искусственная линза. Но стоит отметить, что такая операция достаточно болезненно переносится и требует продолжительной реабилитации.
отслойка сетчатки;.
Общие сведения о замене хрусталика
Замена хрусталика глаза на искусственный – это полноценное хирургическое вмешательство, имеющее ряд противопоказаний и требующее специальной подготовки.
Необходимы результаты исследований.
Диагностика

Современные методы лечения катаракты.
Удаление с помощью лазера
Фетмосекундный лазер столь же безопасно помогает удалить катаракту, как и факоэмульсификация. Надрез у основания роговицы глаза максимально маленький и точный. Однако, в этом случае удается разрушить хрусталик не при помощи ультразвуковых волн, а с помощью лазерного луча. Он попадает через роговицу, но фокусируется именно на хрусталике, измельчает его. Сама же роговица при этом остается неповрежденной. Не предвидится при такой операции введение в глаз никаких медицинских препаратов. Швов не требуется накладывать.
Современные лазерные аппараты дают возможность выполнять сканирование глаза и создавать его 3D изображение (моделирование). Благодаря высокой точности удается полностью сохранить целостность связочного аппарата.
Период восстановления зрения относительно небольшой — всего лишь 1 неделя. Преимуществом такого варианта лечения является то, что с его помощью удаляют патологию на разных стадиях и в любом возрасте. Неважно какие симптомы проявляются при этом у больного.
Очень незначительным перечнем противопоказаний отличается лазерное удаление. Запрещается метод в случаях:
- перезрелой катаракты;
- помутнения роговицы;
- анатомических особенностей глаза.
Вместе с тем, разрешается проведение такой операции по удалению хрусталика и возобновления зрения в случае заболевания сахарным диабетом или при глаукоме.
Процесс операции.
Основное о катаракте
Катарактой называют такое изменение хрусталика, при котором он перестает быть прозрачным. В норме хрусталик эластичен, молниеносно меняет форму и позволяет человеку видеть предметы на различном расстоянии. Именно он придает четкость и яркость предметам.
При катаракте в хрусталике начинается помутнение, мешающее ему пропускать световые лучи. Снижается зрение вплоть до полной его потери.
При катаракте зрение обычно теряется постепенно: вначале изображение у пациента становится размытым, без четко очерченных контуров. Независимо от причины возникновения и возраста пациента, заболевание требует максимально раннего обращения к специалисту.
Причин появления катаракты могут быть врожденные или приобретенные.
Как проходит операция
Пациенты обычно боятся предстоящей процедуры и всегда спрашивают, как делают операцию катаракты глаза.
В клинику пациенту надо прийти с результатами обследования накануне операции с целью проведения еще одного осмотра хирургом-офтальмологом и ознакомления его с анализами.
С пациентом проводят беседу о правилах поведения во время операции. Он должен смотреть прямо перед собой, не мигать, опускать глаза вниз или фокусироваться на определенной точке только по команде врача. Дополнительной целью беседы является приведение больного в спокойное состояние. Вечер перед операцией проходит без ужина, допустимо применение успокоительных средств и препаратов, снижающих давление и сердцебиение.
На следующий день, за 1-2 часа до операции пациенту закапывают глазные капли, расширяющие зрачок. Процедуру выполняют на операционном столе. Непосредственно перед операцией больному закапывают обезболивающие капли и делают укол. Новорожденным и людям с психическими заболеваниями делают общий наркоз и подключают к аппаратуре контроля деятельности сердца и органов дыхания.
После этого хирург приступает к действиям по выбранной методике удаления катаракты. Длительность операции 15-30 минут в зависимости от ее вида и сложности. По завершении манипуляций на больной глаз на сутки накладывают фиксирующую повязку для защиты от инфицирования и травмирования.
После проведения операции за пациентом наблюдают в течение получаса, пока не закончится действие анестетика, после чего прооперированный человек отправляется в палату и отдыхает. Соблюдать постельный режим не обязательно. Уже через час можно ходить и принимать пищу. Иногда врач разрешает в этот же день покинуть клинику при наличии сопровождающего лица, но более правильным считается в течение первых суток остаться под наблюдением специалистов. В случае применения травмирующих методик пациент остается в клинике на несколько дней. Перед выпиской пациент получает инструкции и рекомендации по восстановлению после операции удаления катаракты.
Большинство негативных явлений вызвано индивидуальными особенностями организма и нарушениями во время реабилитационного периода.
Помутнение хрусталика у пожилых людей
Согласно статистическим данным, представленным ВОЗ, порядка 70% всех случаев возникновения возрастной катаракты приходится на возраст старше 70 лет. Это значит, что чем старее становится человек, тем выше вероятность помутнения хрусталика.
Несмотря на эти данные, катаракта – болезнь не только пожилой категории людей. Заболевание развивается не из-за факта старения, а по причине изменений, которые происходят в организме с возрастом. Некоторые из этих изменений вполне могут наступить и в 40-50 лет, все зависит от индивидуальных особенностей организма каждого человека, а также генетических факторов.
В преклонном возрасте основной причиной развития патологии принято считать изменения, которые происходят в хрусталике на биохимическом уровне. Этот процесс расценивается медиками как естественный, то есть развитию катаракты в определенной степени подвержен каждый человек.
Главный и наиболее распространенный клинический признак катаракты выражается в зрительном дефекте, который характеризуют как пелена перед глазами.
Лечение катаракты
Лекарства применяют, чтобы поддержать зрение на текущем уровне как можно дольше и избежать по возможности хирургического вмешательства, которое в любом случае несет с собой определенные риски.
Катаракта
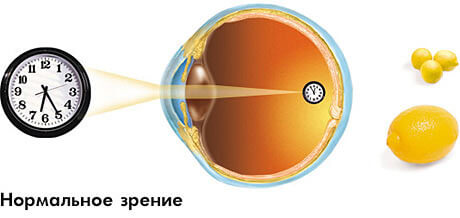
у новорождённых врождённая катаракта 3.
Физиотерапия
Физиотерапевтические процедуры оказывают положительное влияние на глаза в целом. Такие процедуры подразумевают использование различных приборов, например, очков Панкова или Сидоренко. Сейчас они приобрели немалую популярность. Некоторые приспособления воздействует на больные глаза посредством цветотерапии и реакции на свет.

Зрачки сужаются и расширяются, а это означает, что в стекловидном теле улучшается циркуляция крови и внутриглазной жидкости. Другие приборы направлены на пневмомассаж области вокруг глаз, улучшают их кровоснабжение.
Но и физиотерапия не гарантирует полного выздоровления глаза от катаракты. Она даёт лишь временный эффект. Обычно физпроцедуры назначаются в комплексе с медикаментозным лечением для достижения максимального результата.
Самые распространённые из отечественных препаратов Тауфон и Эмоксипин.
Капли
Глазные капли от катаракты применяют для снижения вероятности последствий после операционного вмешательства и для предотвращения прогрессирования заболевания.
Офтан Катахром
В состав входят никотинамид, аденозин. Капли способствуют улучшению обмена веществ, активизации процесса восстановления, имеют свойство быстро всасываться, обладают антиоксидантной способностью.
Квинакс
Препарат рассасывает белки, возникающие в хрусталике, активизирует ферменты, практически не имеет побочных действий и лекарственного взаимодействия. Применяется продолжительное время, может использоваться беременными женщинами и детьми после консультации с врачом.
Тауфон
Капли применяют в терапии, и как профилактика катаракты различных видов. Ускоряют процесс регенерации, восстанавливают метаболизм в глазных яблоках. Длительность применения – не менее 3 месяцев. Возможны аллергические проявления, не рекомендуются детям.
Лечение катаракты без операции целесообразно проводить на раннем этапе заболевания. Помимо капель для глаз врач назначает медикаментозные средства в виде таблеток:
- Лютеин комплекс содержит витамины, медь, селен, цинк. Показаниями являются снижение зрительной способности, катаракта, глаукома.
- Окувайт Лютеин чаще всего применяют при старческих нарушениях зрения, увеличенной нагрузки на глаза. Средство стимулирует процессы восстановления, снижает дегенеративные изменения в хрусталике.
Таким образом, можно приостановить процесс развития катаракты и деградацию прозрачного тела. Однако такое заболевание необратимо, поэтому лекарственная терапия приносит непродолжительное облегчение состояния, но не может вернуть прозрачность хрусталика. Только вовремя проведенная диагностика и удаление катаракты могут помочь сохранить зрительные способности.
В случае нарастания симптомов и ухудшения зрения проводится операция по удалению катаракты.
Таким образом, можно приостановить процесс развития катаракты и деградацию прозрачного тела.
Четыре способа удаления катаракты
1. Интракапсулярная экстракция. Мутный хрусталик удаляется полностью вместе со всей капсулой (хрусталиковой сумкой). Операция травматична: глобальное нарушение внутренней структуры глаза может повлечь за собой массу побочных эффектов и осложнений. Рекомендуется делать только в случае посттравматической катаракты, когда сохранение капсульного мешка невозможно.
2. Экстракапсулярная экстракция. В роговице делается широкий разрез, через который удаляется хрусталик, а хрусталиковая сумка остается нетронутой. В нее имплантируется заднекамерная линза. Это в значительной мере сохраняет естественную структуру глаза, но из-за обширной зоны вмешательства требует долгого реабилитационного периода и может привести к развитию послеоперационного астигматизма.
3. Факофрагментация. Хрусталик перед удалением механически дробится внутри капсулы на мелкие части. Это позволяет уменьшить ширину разреза во время операции и значительно сократить негативные побочные эффекты.
4. Ультразвуковая факоэмульсификация. Этот метод на сегодня признан самым щадящим и безопасным. Хрусталик размягчается лазером и получившаяся в результате “эмульсия” удаляется через крошечный прокол. Через него же в свернутом виде вводится эластичный искусственный хрусталик. Линза распрямляется и занимает естественное положение. Операция выполняется амбулаторно, при местной анестезии, без наложения швов.
Факоэмульсификация – настолько совершенная операция, что риск осложнений даже в самых сложных ситуациях не превышает 1%. Операция абсолютно безболезненна, зачастую выполняется амбулаторно (под местной капельной анестезией) и занимает 15-20 минут. Пациенты начинают видеть уже на операционном столе, и после процедуры по замене хрусталика им не требуется постельный режим и пребывание в стационаре. Через 1-2 часа после операции пациент уже покидает клинику. У большинства прооперированных уже в первый вечер полностью восстанавливается зрение. Некоторые даже отмечают появление “суперзрения”, которого не было никогда в жизни.
– Лечение можно проводить на самых ранних стадиях катаракты.
Вторичная катаракта – симптомы и лечение
Что такое вторичная катаракта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Орловой Ольги Михайловны, офтальмолога со стажем в 7 лет.

Что такое вторичная катаракта.





