Общая информация
Возникновение острого воспаления – ответ на попадание в организм чужеродных микробов или воздействие раздражающего аллергена. Если источник инфекции – болезнетворные бактерии, болезнь называют специфической. В данном случае есть прямая связь между патогенной флорой и заболеванием. Если же воздействуют вирусы или грибки, патология считается неспецифической и развивается только при определённых условиях: злоупотребление антибиотиками, пониженный иммунитет, несоблюдение правил личной гигиены, перенесённая недавно тяжёлая инфекция.
В течение заболевания выделяют острый и хронический период. Во время первого отмечается нарастание симптомов и жалоб, которые без квалифицированной медицинской помощи доставляют ребёнку массу неудобств. Второй же может проходить незамеченным и длиться годами. Хронизация воспалительного процесса опасна для здоровья будущей женщины.
При отсутствии адекватной терапии острого процесса болезнь принимает затяжное течение. В результате могут образовываться спайки между внутренними половыми органами и сращения наружных половых губ. Это негативно отражается на работе выделительной системы и возможности забеременеть и выносить плод в будущем.
Попадая через дыхательные пути в организм, патоген током крови разносится к органам и тканям.
Врач-гинеколог о вульвовагините у девочек
Сообщение Алекс » Ср мар 18, 2015 16:19
В практике детского гинеколога одним из самых частых, распространенных, достаточно безобидных и НЕ ОПАСНЫХ заболеваний у девочек дошкольного возраста является острый вагинит (воспаление влагалища), вульвит (воспаление вульвы или наружных половых органов – промежности, больших и малых половых губ). Зачастую эти два диагноза находятся вместе и рядом (анатомически), поэтому для удобства в дальнейшем я буду говорить о Вульвовагините.
ЧТО ЭТО? КАКОВЫ СИМПТОМЫ?
Заболевание ОБЯЗАТЕЛЬНО должно сопровождаться жалобами и, как говорят, врачи “клинической картиной”:
1. Девочка жалуется на зуд, боль в том самом месте, жжение и дискомфорт при мочеиспускании (“щипит”).
2. Мама жалуется на то, что девочка тянется “туда” ручками, на трусиках появились выделения – желтые, белые, творожистые, зеленые. а также все стало ярко-красным или просто чересчур порозовело, появились высыпания (прыщички), есть расчесы (последнее наблюдается не всегда).
Все! Температуры, нарушения состояния и аппетита, болей в животе при вульвовагините нет!
Самый частый вопрос обеспокоенных мам на приеме: “Доктор, а откуда оно взялось, ведь она такая маленькая!?”
ПРИЧИНЫ ВУЛЬВОВАГИНИТА
1. Аллергия. Дети с атопическим дерматитом (по старому “диатезом”) на любой аллергенный продукт могут отреагировать не румянцем на щеках, а покраснением больших половых губ и промежности. Если вы вчера впервые дали годовалой дочке попробовать Киндер-сюрприз, а папа принес под елку мандарины, а ребенок их “так полюбил, так полюбил”, что материнское сердце не смогло отказать дитю в 5-ой по счете мандаринке), а сегодня “там” все покраснело, то с максимально высокой долей вероятности – это всего-лишь аллергическая реакция, такой себе Киндер-сюрприз.
2. Частое, необоснованное и бесконтрольное применение антибиотиков при каждой ОРВИ или просто повышении температуры. Известно, что АБ губительно воздействуют не только на вредные бактерии, но и на полезные, которые удерживают гармоничный баланс во влагалище. Убив тихого стрептококка, проживающего во влагалище в мире со своей хозяйкой, но при этом антагонирующего с патогенным стафилококком, мы лишаемся “защитника”. Следствие – стафилококк рад и счастлив, усердно размножается и вызывает воспаление. В данном контексте стафилококк и стрептококк можно поменять местами, иногда именно “хорошие” стафилококки защищают влагалище от “злых”, т.е. патогенных стрептококков или клебсиелл. Флора во влагалище у каждой девочки индивидуальна.
3. Глисты. Обладая способностью (особенно во время ночного сна ребенка) выползать из попки и откладывать яйца на анусе, они также переносят различные ненужные и незнакомые девчачьему влагалищу палочки и кокки.
4. Частое и тщательное подмывание мылом (как ни странно, да?), но например, цыганчата или дети из семей не особо благополучных не сталкиваются с вульвовагинитами, впрочем, как и с многими другими болезнями, которыми часто болеют и от которых долго и практически безуспешно лечатся дети обеспеченных родителей.
Вымывая до стерильности девичью промежность мы лишаем ее естественной защиты. В секрете сальных желез содержатся биологически активные вещества, обладающие способностью защищать все нежное и свое от внедрения чужого. Природа – не дура. Это ни в коем случае не является призывом прекратить подмывать девочку, с рекомендациями о гигиене можно ознакомиться в моем же разделе на этом форуме.
5. Любое (!) вирусное заболевание – ОРВИ, ветряная оспа, герпес, краснуха. Кровеносным и лимфогенным путем вирус разносится по организму, попадая и во влагалище. Такие вульвовагиниты проходят без всякого лечения, как только разрешится основное заболевание, например, закончились сопли, а через пару дней и выделений из девчачьих половых органов уже не будет.
6. Купание в хлорированной воде, плавание в хлорированном бассейне. Фактор воспаления – ХЛОР, который сам по себе является достаточно агрессивным раздражителем, т.е. в данном случае вульвовагинит не является воспалением, а покраснение – это следствие РАЗДРАЖЕНИЯ нежных слизистых. Это индивидуальный фактор, у кого-то может возникнуть реакция на хлор, у кого-то нет, поэтому срочно забирать будущую олимпийскую чемпионку из секции плавания я не призываю, но если маленькая спортсменка раз в месяц вынуждена ложиться на гинекологическое кресло, то родителям нужно сделать выбор.
7. Джакузи в общественных и частных банях и саунах. Даже в самых дорогих и элитных заведениях воду в джакузи меняют раз в пару недель-месяц. Вы знаете, кто плескался там до вашего ребенка? В воде 37 градусов, в самой благоприятной среде для размножения патогенных, а порой и венерических возбудителей половых инфекций. Здесь все понятно, без комментариев.
8. Лето, отпуск, море (о, море!), речка, водохранилище, озеро, пруд, ставок. Как вы думаете, где больше вероятность подцепить инфекцию? Правильно! Там, где на один квадратный метр приходится больше людей, т.е. это всеми любимое нам МОРЕ, общественный пляж. Многие, кстати, ездят на моря лечить хронические гаймориты и не утруждая себя глубоко заплывать, проводят санацию ротоносоглотки (а попросту сморкаются, полощут горло и плюются) недалеко от берега, на мели, где ныряет ваша девочка. Также не забываем о культуре в нашей стране, в море писяют не только дети, а и взрослые мужчины и женщины, приезжающие за курортными романами. Можете и сами понаблюдать – сидят молодые мужчина и женщина на берегу, пьют пиво, уже литров 5 выпили, уже загорели до ожога 2 степени, а вот в туалет ни разу не удалялись – море, пиво, море, пиво.
В грязном “ставке” , покрытом тиной, с хорошим рыбным уловом, вероятность подхватить инфекцию сводится к нулю.
Если на берегу моря стоит пару-тройку палаток, а то и и 20, и 50, но на некотором расстоянии друг от друга – в таком случае море не несет опасности вульвовагинита.
Кстати, это касается не только гинекологических заболеваний.
9. Причина, о которой мы сегодня подробно говорить не будем, но я постараюсь в ближайшее время написать отдельную статью на эту тему. Инородное тело во влагалище. Девочки месяцами лечатся у разных врачей, помогает, но ненадолго. А оказывается там пуговичка, бусинка, горошинка, нитка . Не забываем, дети – любопытные создания и данные ситуации встречаются достаточно часто. Однако, мамы часто воспринимают это с агрессией, но об этом позже.
Ну а теперь о лечении.
ЛЕЧЕНИЕ или НЕЛЕЧЕНИЕ?
Во-первых, несмотря на то, что после прочитанного мамочки обладают знанием и информацией, в частности, причину теперь можно выявить и самой, как некоторым могло показаться, в ЛЮБОМ ИЗ ПЕРЕЧИСЛЕННЫХ случае я настоятельно рекомендую обратиться к специалисту, а именно к детскому гинекологу. Мамы обладают порой невиданной и удивительной интуицией, но все-таки доктор учился 8 лет (!), чтобы выяснить, посмотреть, вылечить. Поэтому о ЛЕЧЕНИИ можно говорить только лишь после беседы и осмотра.
Я бы хотела больше поговорить о том, как НЕЛЬЗЯ лечить вульвовагинит.
1. Вливание во влагалище любых антибиотиков, предназначенных для инъекций (цефтриаксонов, например). КАТЕГОРИЧЕСКИ НЕЛЬЗЯ!
2. Йод! Существуют растворы и свечи, содержащие йод. Детям противопоказаны!
Насчет 1 и 2 пункта – Не позволяйте издеваться над вашим ребенком! Это больно, страшно, травматично для психики и вредно для женского здоровья.
3. Травки-муравки, ванночки, содовые тазики, ромашечки – не навредит, нет, но и не поможет. Если кому-то помогло, то это вариант 5, организм выздоровел сам. Плацебо для мамы, опять же занятость мамы, видимость лечения. Можно, но если вам больше нечем заняться.
4. Антибактериальные мази (например, Левомеколь, Синтомициновая эмульсия, Бактробан). Ведь не было раньше антибиотиков, а уж тем более никто не вводил через катетер мазь во влагалище, и рожали выросшие девочки по 5-7 детей.
Есть исключения, но они относятся к вульвиту ( воспалению наружных половых органов), вызванному немного другими возбудителями.
6. Гомеопатические средства (названия озвучивать не буду в целях личной безопасности)
7. Закапывание во влагалище Эктерицида и любых других масел – от персикового до эвкалиптового. И кокосовое тоже не помогает. И масло Ши (даже купленное в Африке)
И последнее, но ооооочень важное и очень наболевшее, любимые всеми нами анализы.
АНАЛИЗЫ.
Брать анализы надо, обязательно, потому что мы не всегда знаем, это все-таки – аллергия или кандидоз (молочница), а тактика лечения меняется, НО:
Анализы не лечим!
Eсли девочку не беспокоит ничего и ее маму, впрочем тоже, но врач с профилактической целью решил взять клинический анализ выделений (мазок), а там ужас, ужас, ужас – и лейкоцитов на все поле зрения, и Клебсиеллу нашли, и стафилококк в 4 степени (за анализом сразу бакпосев назначат обязательно) – пожалуйста, лечите этот АНАЛИЗ. Поливайте бланк из лаборатории Бетадином, присыпайте Цефтриаксоном и намазывайте жирно Левомеколем. Но девочка то, которой всего годик, например, ни причем, если лаборантка возле микроскопа вдруг чихнула на стекло, или реактив был просроченный, или просто, просто – мамы, существует человеческий фактор!
Помните? Не бывает здоровых, бывают недообследованные!
P.S. Вульвовагинит девственниц НЕ ВЫЗЫВАЕТ БЕСПЛОДИЯ в будущем! Никогда и ни у кого! Таких случаев еще не было!
Не болейте, с уважением, ваш детский гинеколог Алекс! Всем спасибо за теплые слова, сказанные на приеме!
Такие вульвовагиниты проходят без всякого лечения, как только разрешится основное заболевание, например, закончились сопли, а через пару дней и выделений из девчачьих половых органов уже не будет.
А как поставить диагноз вульвовагинита?
Диагноз вагинита ставится на основании симптомов заболевания или, как мы уже говорили, клинической картины, лабораторного подтверждения (микроскопическое изучение мазка на флору и клинический анализ крови).
Даже незначительные изменения в анализе крови (повышение уровня лейкоцитов, скорости оседания эритроцитов) говорят о начале воспалительного процесса.
Поэтому анализы нужно сдавать в обязательном порядке.
Если это глистная инвазия, то назначается противоглистная терапия Пирантел, Вермокс.
Врач-гинеколог о вульвовагините у девочек

Вульвиты и вагиниты являются самой часто встречающейся патологией в детской гинекологии, с которой обращаются девочки от 0 до периода пубертата (полового созревания). Причин для такого широкого распространения данной патологии несколько, и начинать отслеживать их необходимо с момента зачатия, так как от здоровья мамы во многом зависит и здоровье девочки в первые 3 года после рождения.
Если у матери в период беременности были выявлены такие инфекции как уреоплазма, микоплазма, хламидии, гарднерелла, кандида (молочница), они же могут стать причиной ранних вульвитов и циститов у девочек, даже в том случае, если мама пролечивала инфекции во время беременности.
Второй причиной развития вульвитов является длительное использование памперсов. Если до 6 мес. отказываться от этих удобных средств гигиены трудно, то после полугода уже нужно начинать приучать ребёнка к горшку. Все мамы прекрасно знают, как реагирует слизистая вульвы на редкую смену подгузников – воспалением.
Чтобы памперсы в полной мере выполняли свою гигиеническую функцию их нужно менять не реже 1 раза в 4 часа или после каждой дефекации. Флора кишечника с каловыми массами попадает на нежную слизистую вульвы и во влагалище девочки и очень быстро вызывает раздражение слизистой, а при нарушении гигиены становится частью биоценоза влагалища, что часть приводит к развитию вульвовагинитов.
Вульвовагинит может развиться не только на фоне изменения флоры влагалища, но и стать последствием аллергической реакции на прикорм, сладости, красители и консерванты, содержащиеся в пище. Такой вульвит проявляется через несколько часов после нарушения диеты, и для него будут типичны не гнойные выделения, а выраженная гиперимия слизистой, отёчность вульвы, может появиться мелкая сыпь по типу крапивницы и сильный зуд. Данные проявления могут сочетаться с реакцией на коже лица и тела ребёнка, нарушением дефекации.
Для девочек от 3 до 7 лет характерны неспецифические вульвовагиниты, развивающиеся при несоблюдении личной гигиены. Нужно сразу отметить, что ежедневный туалет вульвы для девочек даже важнее, чем для женщин, так как у девочек отсутствуют защитные механизмы, появляющиеся у девушек в период наступления менархе (первая менструация).
Для мам нужно помнить, что при появлении обильных слизистых, гнойных, серозных выделений на трусиках девочки, нужно срочно обратиться к детскому гинекологу для обследования и правильного выбора лечения.
Мною, как детским гинекологом замечено, что проявлениям вульвита часто предшествуют ОРВИ и ОРЗ у девочек, детские вирусные инфекции. В связи с этим рекомендую с появлением первых симптомов вирусной инфекции усиливать ежедневную гигиену девочки применением сидячих ванночек со свежим отваром ромашки или орошением вульвы один-два раза в день раствором антисептиков – мирамистина 0,01% раствором, фурацилином, хлоргексидином.
Мамам необходимо помнить и о кандидозных вульвитах, причиной которых является антибиотикотерапия. После применения антибиотиков всегда на вульве девочек появляются белые хлопья или налёт, могут появиться жалобы на зуд вульвы и даже ссадинки и язвочки.
Для профилактики кандидоза вместе с антибиотиками сразу необходимо начинать приём микостатиков.
В заключении хотелось бы обратить внимание родителей на такое доступное и необходимое для правильного выбора лечения исследование, как бактериологический посев с определением чувствительности к антибиотиками, бактериофагам.
Зачастую, рутинный мазок на влагалищную флору даёт врачу информацию лишь о степени воспалительного процесса, никак не помогая в выборе терапии. Бактериологическое же исследование даёт нам информацию и о разнообразии присутствующих в биоценозе влагалища микроорганизмов, их количестве и их же чувствительности к препаратам. Таким образом, бактериологический посев из влагалища девочки при наличии жалоб и симптомов следует сдавать при первом визите к детскому гинекологу.
Вульвиты и вагиниты являются самой часто встречающейся патологией в детской гинекологии, с которой обращаются девочки от 0 до периода пубертата полового созревания.
Врач-гинеколог о вульвовагините у девочек

Вульвовагинит — заболевание, часто встречающееся в практике детского гинеколога, и одно из самых распространенных среди гинекологической патологии у девочек дошкольного возраста. Заболевания составляют 60 – 70% в структуре гинекологической заболеваемости девочек. Это обусловлено некоторыми физиологическими особенностями слизистой оболочки детского влагалища и вульвы, связанными с низким уровнем эстрогенов в крови.
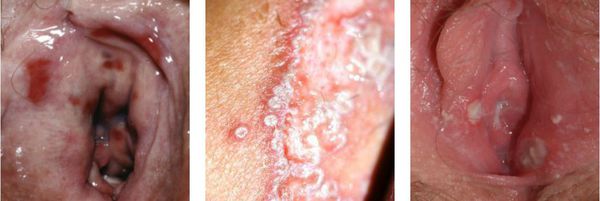
Как правило, ребенка тревожат зудящие и жгучие ощущения в зоне гениталий, а также отечность и переполнение кровью сосудов половых губ и окружающих кожных покровов, гиперемия кожи промежности, слизистой вульвы, могут быть высыпания на слизистой и коже половых губ, следы расчесов, утолщение анальных складок. Наблюдаются разнообразные выделения из влагалища. Во влагалищных мазках количество лейкоцитов превышает 30 в поле зрения, отмечается обилие флоры.
Основной причиной образования недуга являются инфекционные болезни. Они могут быть неспецифичными или специфичными, которые возбуждают гонококки, хламидии, микобактерии туберкулеза, дифтерийная палочка и прочие. В раннем возрасте преобладает бытовой путь передачи инфекции (через предметы обихода, места общего пользования, при нарушении правил гигиены).
Классификация вульвовагинитов у девочек
• Специфический вульвовагинит: гонорейный; туберкулезный; дифтерийный.
· Вульвовагинит, вызванный инородным телом во влагалище.
• Вульвовагинит, вызванный глистной инвазией.
• Вульвовагинит, вызванный онанизмом.
• Вульвовагинит, вызванный изменением реактивности организма:
– нарушением обмена веществ;
– заболеваниями мочевыводящих путей;
– острыми вирусными заболеваниями;
Сбор анамнеза является первым этапом диагностики вульвовагинита. Необходимо выяснить следующие моменты: наличие сопутствующих заболеваний, провоцирующих факторов, таких как инородное тело, ношение тесной одежды, синтетического белья, несоблюдение правил личной гигиены, влияние различных химических детергентов, а также начало половой жизни. Данные анамнеза позволяют провести начальную дифференциальную диагностику, определить объем и последовательность обследования. Этот этап может вызывать некоторые трудности, связанные со страхом перед гинекологическим осмотром, особенно у подростков. У сексуально активных подростков обязательным является исключение ИППП. Вульвовагинит может возникнуть как аллергическая реакция на различные химические вещества, контактирующие с кожей, и средства личной гигиены. Данной патологией часто страдают дети, не обученные соответствующим навыкам личной гигиены. Из лабораторных тестов обязательными являются соскоб с перианальных складок на энтеробиоз, анализ кала на яйца гельминтов, серологическое исследование крови на наличие антипаразитарных антител, а также клинический анализ крови, общий анализ мочи, анализ мочи по Нечипоренко и бактериологическое исследование мочи с определением чувствительности к антибиотикам.
Трихомонадный вульвовагинит чаще встречается у девочек-подростков, живущих половой жизнью. Возможны семейное инфицирование девочек (если больны родители), а также заражение новорожденных (при прохождении плода через инфицированные родовые пути).
Микотический вульвовагинит может возникнуть в любом возрасте, чаще – в грудном, раннем детском и пубертатном. Наиболее частым возбудителем заболевания являются грибы рода Candida. К заболеванию предрасполагают: иммунодефицит, гиповитаминоз, лечение антибиотиками, эндокринные нарушения.
Бактериальный (неспецифический) вульвовагинит может начинаться остро или иметь торпидное течение с периодами обострения или без. Отмечаются гиперемия вульвы, кожи промежности, половых губ, умеренные выделения из влагалища желтоватого цвета. На коже бедер и вокруг половых губ могут быть элементы пиодермии, на стенках влагалища – очаги гиперемии.
Вульвовагинит на почве энтеробиоза – занесение кишечной флоры во влагалище. Возбудитель – кишечная палочка или энтерококк. Тщательный опрос родителей помогает уточнить диагноз. Родители отмечают беспокойный сон ребенка, его жалобы на зуд кожи промежности и наружных половых органов. Иногда ребенок просыпается с плачем и криком от боли в области наружных половых органов. Внимательные родители могут увидеть острицу на коже или в испражнениях ребенка.
При осмотре половых органов обращают на себя внимание утолщение анальных складок, их гиперемия, следы расчесов вокруг ануса. В таких случаях целесообразно взять соскоб с перианальных складок на яйца остриц.
Лечение. Ежедневное промывание влагалища в течение 7 дней, туалет наружных половых органов и области ануса и введение свечей с антибиотиком, к которому чувствительна патогенная флора. Одновременно необходимо провести терапию энтеробиоза. С этой целью назначают пирантел или другие препараты, уничтожающие остриц. Следует обратить внимание родителей на дефекты гигиены ребенка, на возможность поражения энтеробиозом всей семьи (в связи с чем настойчиво рекомендовать лечение энтеробиоза всем членам семьи), а также на ежедневный туалет наружных половых органов ребенка.
С жалобами на кровянисто-гнойные обильные выделения обращаются родители девочек с вульвовагинитом на почве инородного тела влагалища. Обильные выделения приводят к мацерации кожи промежности и пиодермии. Ректоабдоминальное исследование и вагиноскопия позволяют обнаружить инор одное тело влагалища, обычно окруженное распадающимися грануляциями. Очень важна вагиноскопия или осмотр в детских влагалищных зеркалах для уточнения диагноза и проведения дифференциальной диагностики с гроздевидной саркомой влагалища, которая обычно наблюдается у девочек 2 – 4 лет и может проявляться кровянисто-гнойными выделениями. Однако при этом тяжелом злокачественном заболевании во влагалище видны виноградоподобные разрастания, распад которых вызывает сукровичные выделения.
Лечение – удаление инородного тела. После извлечения инородного тела влагалище промывают дезинфицирующим раствором. Туалет влагалища в течение 2 – 3 дней обычно приводит к излечению воспалительного процесса.
Атопические вульвовагинит наблюдаются у девочек с экссудативным диатезом, с аллергическими проявлениями. У них может наблюдаться вялотекущий, то стихающий, то обостряющийся воспалительный процесс. При осмотре половых органов отмечаются скудные бели, истончение слизистой, “сухость”, очаговость гиперемии вульвы. Во влагалище определяется разнообразная флора, чаще условно-патогенная. Лечение. В первую очередь необходимо устранить контакт с аллергеном, скорректировать питание, исключить продукты, вызывающие диатез. Назначают антигистаминные препараты. Местное лечение включает ванночки из лечебных трав (ромашка, кора дуба и т.п.), нанесение на область наружных половых органов мазей.
Хламидиозный вульвовагинит отличается длительным течением, нередко одновременно у девочек выявляют воспаление слизистой глаз и суставов. Возбудитель обнаруживают иммунологическими методами и посредством исследования клеток влагалищных мазков на наличие хламидий. Назначают антибиотики, интерферон в свечах, эубиотики.
Очень важны личная гигиена девочки и гигиена в семье, а также своевременное и полноценное лечение воспалительных заболеваний половых органов у супругов. Все это является действенной мерой, позволяющей сохранить здоровье детей.
Лечение направлено на устранение этиологического фактора, вызывающего вульвовагинит, и должно предусматривать как консультацию родителей и ребенка в отношении правил личной гигиены, так и назначение адекватной терапии. Лечение неспецифического вульвовагинита у детей должно быть комплексным и включать несколько обязательных этапов. Первый этап представляет собой санацию очагов экстрагенитальной инфекции. При необходимости лечение можно дополнить назначением препаратов для иммунокоррекции и десенсибилизации. На втором этапе проводят этио-тропную антибактериальную терапию, основанную на чувствительности к антибиотикам выделенной микрофлоры. Для облегчения симптомов вульвита назначают местную терапию в виде орошений и ванночек с использованием антибиотиков широкого спектра действия, антисептических средств (фурацилин, хлоргексидин), в том числе фитопрепаратов на основе календулы, ромашки, подорожника, шалфея, 3% раствора перекиси водорода. На третьем этапе лечения проводят профилактику рецидива заболевания, в частности, обучение ребенка и родителей соответствующим гигиеническим навыкам . Девочкам рекомендуется носить свободную одежду из натуральных материалов, спать в свободной пижаме либо длинной ночной рубашке без нижнего белья, а также отказаться от использования химических раздражителей, таких как гель для душа, пена для ванны и мыло. При развитии вульвовагинита у девочек в пубертатном периоде лечение также подбирают индивидуально в зависимости от выделенного возбудителя и с учетом его чувствительности к определенным препаратам.
В процессе лечения нужно проводить контроль его эффективности путем физического обследования и лабораторных исследований через 2 нед и 1 мес после окончания лечения. Диспансерное наблюдение осуществляется на протяжении не менее года после последнего эпизода обострения воспалительного процесса. В отсутствие эффекта от амбулаторного лечения, а также при подозрении на инородное тело влагалища показано стационарное лечение.
Как правило, ребенка тревожат зудящие и жгучие ощущения в зоне гениталий, а также отечность и переполнение кровью сосудов половых губ и окружающих кожных покровов, гиперемия кожи промежности, слизистой вульвы, могут быть высыпания на слизистой и коже половых губ, следы расчесов, утолщение анальных складок.
Когда обратиться к врачу?
Вульвовагинит у детей может проявляться в зависимости от возраста ребенка, причин воспаления и того, как долго протекает заболевание. Но специалисты медицинского центра «Юнона» настоятельно рекомендуют обратиться к врачу, если у девочки наблюдается один или несколько следующих признаков:
- зуд, жжение и боль во влагалище (у детей до 2–3 лет, еще не умеющих сформулировать жалобы, это может проявляться как нежелание носить нижнее белье, беспокойный сон, раздражительность и приступы плача во время мочеиспускания и сразу после него, при гигиенических процедурах и пр.);
- выделения из влагалища (в зависимости от возбудителя и степени тяжести воспаления, они могут быть слизистыми, творожистыми, со следами крови или гноя);
- при внешнем осмотре наружных половых органов выявляется покраснение слизистой влагалища и ее отечность;
- в ряде случаев могут наблюдаться нарушения мочеиспускания (слишком частые позывы, неудовольствие или раздражительность ребенка во время мочеиспускания, вызванные резью и болью, уменьшение объема выделяемой мочи, очевидные попытки ребенка отложить визит в туалет и терпеть позывы).
Даже один из перечисленных симптомов должен служить веской причиной для визита к педиатру или гинекологу, который назначит обследование и выяснит причину этого состояния.
антисептические промывания в сочетании с антибактериальными препаратами местного или системного действия если выявлен бактериальный вульвовагинит ;.
Общие сведения
Вагинит (кольпит) у девочек является самой частой причиной обращения к детскому гинекологу. Распространённость вульвовагинита в дошкольном возрасте составляет от 25 до 40%, заболевание занимает лидирующую позицию в структуре детской гинекологической патологии в возрасте от 1 до 8 лет. Лечение и профилактика осложнений вагинита является важной задачей педиатрии, так как длительно существующее воспаление во влагалище в дальнейшем может неблагоприятно отразиться на качестве интимной жизни, привести к нарушению менструальной и репродуктивной функций.

частые респираторные инфекции;.
Врач-гинеколог о вульвовагините у девочек
Вульвовагинит — заболевание, часто встречающееся в практике детского гинеколога, и одно из самых распространенных среди гинекологической патологии у девочек дошкольного возраста. Заболевания составляют 60 — 70% в структуре гинекологической заболеваемости девочек. Это обусловлено некоторыми физиологическими особенностями слизистой оболочки детского влагалища и вульвы, связанными с низким уровнем эстрогенов в крови.
Как правило, ребенка тревожат зудящие и жгучие ощущения в зоне гениталий, а также отечность и переполнение кровью сосудов половых губ и окружающих кожных покровов, гиперемия кожи промежности, слизистой вульвы, могут быть высыпания на слизистой и коже половых губ, следы расчесов, утолщение анальных складок. Наблюдаются разнообразные выделения из влагалища. Во влагалищных мазках количество лейкоцитов превышает 30 в поле зрения, отмечается обилие флоры.
Основной причиной образования недуга являются инфекционные болезни. Они могут быть неспецифичными или специфичными, которые возбуждают гонококки, хламидии, микобактерии туберкулеза, дифтерийная палочка и прочие. В раннем возрасте преобладает бытовой путь передачи инфекции (через предметы обихода, места общего пользования, при нарушении правил гигиены).
Классификация вульвовагинитов у девочек
• Специфический вульвовагинит: гонорейный; туберкулезный; дифтерийный.
· Вульвовагинит, вызванный инородным телом во влагалище.
• Вульвовагинит, вызванный глистной инвазией.
• Вульвовагинит, вызванный онанизмом.
• Вульвовагинит, вызванный изменением реактивности организма:
— нарушением обмена веществ;
— заболеваниями мочевыводящих путей;
Сбор анамнеза является первым этапом диагностики вульвовагинита. Необходимо выяснить следующие моменты: наличие сопутствующих заболеваний, провоцирующих факторов, таких как инородное тело, ношение тесной одежды, синтетического белья, несоблюдение правил личной гигиены, влияние различных химических детергентов, а также начало половой жизни. Данные анамнеза позволяют провести начальную дифференциальную диагностику, определить объем и последовательность обследования. Этот этап может вызывать некоторые трудности, связанные со страхом перед гинекологическим осмотром, особенно у подростков. У сексуально активных подростков обязательным является исключение ИППП. Вульвовагинит может возникнуть как аллергическая реакция на различные химические вещества, контактирующие с кожей, и средства личной гигиены. Данной патологией часто страдают дети, не обученные соответствующим навыкам личной гигиены. Из лабораторных тестов обязательными являются соскоб с перианальных складок на энтеробиоз, анализ кала на яйца гельминтов, серологическое исследование крови на наличие антипаразитарных антител, а также клинический анализ крови, общий анализ мочи, анализ мочи по Нечипоренко и бактериологическое исследование мочи с определением чувствительности к антибиотикам.
Трихомонадный вульвовагинит чаще встречается у девочек-подростков, живущих половой жизнью. Возможны семейное инфицирование девочек (если больны родители), а также заражение новорожденных (при прохождении плода через инфицированные родовые пути).
Микотический вульвовагинит может возникнуть в любом возрасте, чаще — в грудном, раннем детском и пубертатном. Наиболее частым возбудителем заболевания являются грибы рода Candida. К заболеванию предрасполагают: иммунодефицит, гиповитаминоз, лечение антибиотиками, эндокринные нарушения.
Бактериальный (неспецифический) вульвовагинит может начинаться остро или иметь торпидное течение с периодами обострения или без. Отмечаются гиперемия вульвы, кожи промежности, половых губ, умеренные выделения из влагалища желтоватого цвета. На коже бедер и вокруг половых губ могут быть элементы пиодермии, на стенках влагалища — очаги гиперемии.
Вульвовагинит на почве энтеробиоза — занесение кишечной флоры во влагалище. Возбудитель — кишечная палочка или энтерококк. Тщательный опрос родителей помогает уточнить диагноз. Родители отмечают беспокойный сон ребенка, его жалобы на зуд кожи промежности и наружных половых органов. Иногда ребенок просыпается с плачем и криком от боли в области наружных половых органов. Внимательные родители могут увидеть острицу на коже или в испражнениях ребенка.
При осмотре половых органов обращают на себя внимание утолщение анальных складок, их гиперемия, следы расчесов вокруг ануса. В таких случаях целесообразно взять соскоб с перианальных складок на яйца остриц.
Лечение. Ежедневное промывание влагалища в течение 7 дней, туалет наружных половых органов и области ануса и введение свечей с антибиотиком, к которому чувствительна патогенная флора. Одновременно необходимо провести терапию энтеробиоза. С этой целью назначают пирантел или другие препараты, уничтожающие остриц. Следует обратить внимание родителей на дефекты гигиены ребенка, на возможность поражения энтеробиозом всей семьи (в связи с чем настойчиво рекомендовать лечение энтеробиоза всем членам семьи), а также на ежедневный туалет наружных половых органов ребенка.
С жалобами на кровянисто-гнойные обильные выделения обращаются родители девочек с вульвовагинитом на почве инородного тела влагалища. Обильные выделения приводят к мацерации кожи промежности и пиодермии. Ректоабдоминальное исследование и вагиноскопия позволяют обнаружить инор одное тело влагалища, обычно окруженное распадающимися грануляциями. Очень важна вагиноскопия или осмотр в детских влагалищных зеркалах для уточнения диагноза и проведения дифференциальной диагностики с гроздевидной саркомой влагалища, которая обычно наблюдается у девочек 2 — 4 лет и может проявляться кровянисто-гнойными выделениями. Однако при этом тяжелом злокачественном заболевании во влагалище видны виноградоподобные разрастания, распад которых вызывает сукровичные выделения.
Лечение — удаление инородного тела. После извлечения инородного тела влагалище промывают дезинфицирующим раствором. Туалет влагалища в течение 2 — 3 дней обычно приводит к излечению воспалительного процесса.
Атопические вульвовагинит наблюдаются у девочек с экссудативным диатезом, с аллергическими проявлениями. У них может наблюдаться вялотекущий, то стихающий, то обостряющийся воспалительный процесс. При осмотре половых органов отмечаются скудные бели, истончение слизистой, «сухость», очаговость гиперемии вульвы. Во влагалище определяется разнообразная флора, чаще условно-патогенная. Лечение. В первую очередь необходимо устранить контакт с аллергеном, скорректировать питание, исключить продукты, вызывающие диатез. Назначают антигистаминные препараты. Местное лечение включает ванночки из лечебных трав (ромашка, кора дуба и т.п.), нанесение на область наружных половых органов мазей.
Хламидиозный вульвовагинит отличается длительным течением, нередко одновременно у девочек выявляют воспаление слизистой глаз и суставов. Возбудитель обнаруживают иммунологическими методами и посредством исследования клеток влагалищных мазков на наличие хламидий. Назначают антибиотики, интерферон в свечах, эубиотики.
Очень важны личная гигиена девочки и гигиена в семье, а также своевременное и полноценное лечение воспалительных заболеваний половых органов у супругов. Все это является действенной мерой, позволяющей сохранить здоровье детей.
Лечение направлено на устранение этиологического фактора, вызывающего вульвовагинит, и должно предусматривать как консультацию родителей и ребенка в отношении правил личной гигиены, так и назначение адекватной терапии. Лечение неспецифического вульвовагинита у детей должно быть комплексным и включать несколько обязательных этапов. Первый этап представляет собой санацию очагов экстрагенитальной инфекции. При необходимости лечение можно дополнить назначением препаратов для иммунокоррекции и десенсибилизации. На втором этапе проводят этио-тропную антибактериальную терапию, основанную на чувствительности к антибиотикам выделенной микрофлоры. Для облегчения симптомов вульвита назначают местную терапию в виде орошений и ванночек с использованием антибиотиков широкого спектра действия, антисептических средств (фурацилин, хлоргексидин), в том числе фитопрепаратов на основе календулы, ромашки, подорожника, шалфея, 3% раствора перекиси водорода. На третьем этапе лечения проводят профилактику рецидива заболевания, в частности, обучение ребенка и родителей соответствующим гигиеническим навыкам . Девочкам рекомендуется носить свободную одежду из натуральных материалов, спать в свободной пижаме либо длинной ночной рубашке без нижнего белья, а также отказаться от использования химических раздражителей, таких как гель для душа, пена для ванны и мыло. При развитии вульвовагинита у девочек в пубертатном периоде лечение также подбирают индивидуально в зависимости от выделенного возбудителя и с учетом его чувствительности к определенным препаратам.
В процессе лечения нужно проводить контроль его эффективности путем физического обследования и лабораторных исследований через 2 нед и 1 мес после окончания лечения. Диспансерное наблюдение осуществляется на протяжении не менее года после последнего эпизода обострения воспалительного процесса. В отсутствие эффекта от амбулаторного лечения, а также при подозрении на инородное тело влагалища показано стационарное лечение.
Врач акушер-гинеколог Орлова О.Ю.
Глава 7. ВУЛЬВОВАГИНИТЫ У ДЕВОЧЕК
Воспалительные заболевания половых органов занимают 1-е место в структуре гинекологической патологии у девочек от 1 года до 8 лет, составляя около 65% всех заболеваний половых органов. Воспалительные поражения половых органов девочек могут стать причиной серьезных нарушений менструальной, репродуктивной, половой функций в зрелом возрасте. Так, язвенные поражения влагалища у девочки могут вызывать его сужение или заращение и создать в будущем препятствие для половой жизни, беременности и родов. Кроме того, длительно текущие воспалительные заболевания могут вызвать изменение функций системы гипоталамус-гипофиз- яичники.
У девочек от 1 года до 8 лет воспаление наиболее часто развивается в вульве и влагалище.
Этиология. Причиной вульвовагинита у девочек может быть специфическая (гонококки, микобактерии туберкулеза, коринебактерия дифтерии, трихомонада) и неспецифическая (условно-патогенные аэробы и анаэробы, хламидии, грибы, вирусы, простейшие и др.) инфекция. Вульвовагиниты могут развиваться после введения инородного тела, при глистной инвазии, онанизме, нарушениях реактивности организма вследствие вторичной инфекции.
Пути передачи специфической инфекции различны. В раннем возрасте преобладает бытовой путь передачи инфекции (через предметы обихода, места общего пользования, при нарушении правил гигиены). У девочек-подростков, живущих половой жизнью, возможно заражение половым путем.
Классификация вульвовагинитов у девочек
• Вульвовагинит, вызванный инородным телом во влагалище.
У них может наблюдаться вялотекущий, то стихающий, то обостряющийся воспалительный процесс.
Симптомы вульвовагинита
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах.
Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
- покраснение воспалённого участка (гиперемия), вызванное притоком крови;
- отёчность, обусловленная выходом жидкости из сосудов в межклеточное пространство;
- повышение температуры в месте воспаления;
- болезненность участка воспаления;
- нарушение функциональных возможностей воспаленного органа.
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения. [1] [9] [10]
болезненность участка воспаления;.
Профилактика заболевания
- Нельзя самостоятельно назначать своему ребёнку антибиотики.
- При назначении антибиотиков врачом, уточните какие пробиотики необходимо принимать параллельно.
- Для интимной гигиены используйте только предназначенные для этого средства.
- Покупайте вашему ребёнку бельё из натуральных материалов.
- Исключите ношение узкого и неудобного нижнего белья.
- Если ваш ребёнок уже живёт половой жизнью, поговорите с ним на тему правильной контрацепции.
- Обеспечьте регулярное посещение гинеколога (один раз в 6 месяцев).

При назначении антибиотиков врачом, уточните какие пробиотики необходимо принимать параллельно.
9 ВОПРОСОВ О ВУЛЬВОВАГИНИТАХ И ВУЛЬВИТАХ У ДЕВОЧЕК
1. Что такое вульвовагинит? Что такое вульвит? И как часто они встречается?
Вульвовагинит- это воспалительное заболевание вульвы и стенок влагалища, проявляющееся комплексом симптомов в виде выделений из половых путей, гиперемии вульвы и слизистой оболочки влагалища.
Вульвит — это воспалительное заболевание вульвы, проявляющееся гиперемией вульвы, без выделений из половых путей.
При этом в структуре гинекологических заболеваний у детей до 8 лет вульвиты и вульвовагиниты составляют 60-70%.
2. Что способствует развитию вульвовагинитов у девочек?
Так сложилосьв природе, что у девочек снижена местная защита во влагалище. Это обусловлено анатомо-физиологическими особенностями их половых органов в период гормонального покоя. Ведущей физиологической особенностью является отсутствие эндокринной функции яичников. Кожные покровы имеют ряд отличий от взрослых: дерма тонкая, роговой слой эпидермиса разрыхлен, что создает условия для вредных воздействий. Снижены бактерицидные функции кожи. Несовершенна кислотная мантия кожи, которая образована секретом сальных и потовых желез, рН кожи у детей равен 6,7 (у взрослых 4,5 — 6,0). Эта мантия разрушается при частом подмывании девочки, особенно с применением мыла, поэтому лучше подмывать ребенка кипяченой водой без мыла.
Проникновению патогенной флоры во влагалище способствуют также несомкнутые половые губы, половой щели. Снижены местные иммунные механизмы защиты: секреторные иммуноглобулины А, лизоцим, система комплемента, фагоцитоз. У девочек в данный период развития эти факторы, осуществляющие универсальную антиинфекцион-ную защиту, находятся в состоянии функционального становления, и роль их минимальна.
В развитии и поддержании воспалительного процесса предрасполагающими факторами также являются некоторые индивидуальные анатомические особенности, такие, как отсутствие задней спайки, низкое расположение наружного отверстия мочеиспускательного канала, аномалии развития наружных гениталий и др., а также физиологические особенности, такие, как влагалищно-уретральный рефлюкс, неврогенный мочевой пузырь.
Обобщая все выше сказанное, девочки не имеют защиты сформировавшихся женщин.
3. Как же все-таки проявляется вульвовагинит? И какой он бывает?
Если обращать внимание на половые органы ребенка, то поставить диагноз вульвовагинит не составляет труда. Если вы отмечаете у ребенка выделения из половых путей или гиперемию вульвы, то уже стоит обратиться кдетскому гинекологу. Кстати, по приказу Минздрава России в детских поликлиниках обслуживающих население в количестве 10 тыс. детей должен быть свой штатный детский гинеколог. Но даже если его нет, то, спросив у педиатра, вы сможете узнать к какому гинекологу прикреплены дети вашего района.
Вульвовагинит может протекать остро (до 1 месяца), подостро (до 3 месяцев) и перейти в хроническую форму(более 3 месяцев). Кроме того, по причине вульвовагиниты могут быть инфекционными, которыев свою очередь разделяются на неспецифические, то есть вызванные условно патогенной микрофлорой (той которая и в норме может быть в вульве ребенка), и специфические, то есть гонорейные, трихоманадные, хламидийные, герпетические, кандидозные, уреаплазменные, дифтерийные, туберкулезные и вирусные. Может быть также первично-неинфекционные. Это вульвовагиниты, вызванные инородным телом во влагалище, паразитарными заболеваниями (энтеробиоз), онанизмом, Чаще встречается у детей дошкольного возраста вульвовагиниты неспецифические. Они, как правило, имеют хроническое течение и вызывают наибольшую трудность при лечение.
4. Какое необходимо обследование для определения причины возникшего заболевания?
Прежде всего, это осмотр специалиста. Без которого диагностика будет невозможной. Кроме того, по показаниям, детский гинеколог может назначить микроскопию мазков влагалищного отделяемого. При этом если будет выявлено повышенное содержание лейкоцитов, то это будет говорить о воспалении.
Еще может быть назначен бактериальный посев отделяемого из влагалища на флору и чувствительность ее к антибиотикам. Кроме того, при выявлении соответствующего анамнеза производиться обследование на урогенитальную инфекцию (хламидии, микоплазму, уреаплазму). В качестве дифференциальной диагностики, возможно
вашему ребенку понадобиться исследование соскоба с перианальных складок на энтеробиоз, определение концентрации глюкозы в крови, сдать общий анализ мочи, при необходимости — биохимический анализ мочи с определением концентрации солей и антикристаллообразующей способностью мочи. Кроме того, по показаниям консультация врачей других специальностей (отоларинголог, нефролог, аллерголог, дерматовенеролог).
5. Что может провоцировать развитие Вульвовагинита?
Как уже было сказано, чаще возникает неспецифический вульвовагинит. Обострение которого, развивается обычно после ОРВИ, гриппа или любой другой инфекции, а также при обострении хронического тонзиллита или хронической инфекции другой локализации. То есть на фоне относительного иммунодифицита. Поэтому так важна санация очагов хронической инфекции, и адекватное пролечивание остро возникших инфекционных заболеваний. Кроме того, кандидозный вульвовагинит часто возникает при назначении антибиотикотерапии без прикрытия антимикотическими (антигрипковыми) препаратами.
Так же, нерациональное, бес соблюдений правил гигиены постоянное ношение подгузников, может так же провоцировать развитиевульвовагинитов. Микротравма наружных половых органов из-за трения кожи о тугую, грубую одежду, и расчесы из-за зуда. При вышеперечисленном, может быть покраснение, но если это вовремя заменить и убрать причину, то изменения могут нести характер вульвитов, а никак не вульвовагинитов.
6. Как часто необходимо посещать детского гинеколога, если у ребенка выставлен диагноз Вульвовагинит?
Периодичность повторных осмотров специалиста происходит: 1) в процессе лечения на 3-7 день; 2) после окончаниялечения — через 30 дней; 3) профилактический осмотр 1 раз в год. При этом ребенок будет снят с учета, только если произойдет стойкая ремиссия в течение 1 года или после достижения 18 лет.
7. Какие профилактические мероприятия можно использовать для предупреждения возникновения вульвовагинитов?
Прежде всего, необходимо вспомнить правила гигиены наружных половых органов девочки.
Имеется ввиду частая смена нательного белья (не реже одного раза в день). Ежедневное купание, при этом девочек с рождения надо подмывать в направлении спереди назад, и стараться при этом, только 1-2 раза в неделю использовать мыла. Если ребенок носит подгузники, то тщательно следить за наполняемостью, и все-таки стараться уйти как можно быстрее от этого достижения цивилизации, особенно если ребенок относиться к часто болеющим, ослабленным детям. Кроме того, у ребенка должны быть свои предметы гигиены (полотенце, платки) и своя посуда. Ни в коем случае нельзя класть ребенка в любом возрасте на постельное белье взрослых, раздетого сажать на пол или другие негигиенические поверхности. Стирать вещи ребенка, так же следует отдельно от взрослого.
Во-вторых, необходимо санировать очаги хронической инфекции других систем (ЛОР-органов,ЖКТ, мочевых путей).
В-третьих, своевременно выявлять глистные инвазии, аллергические заболевания кожи, эндокринную патологию(сахарный диабет), нарушения обмена веществ (кристалурию) и проводить их адекватное лечение.
Кроме того, необходимо обследование родителей на урогенитальную инфекциюи их своевременное лечение.
8. Где лечат детей с вульвовагинитами?
Как правило, лечение проводят в амбулаторных условиях. Однако, в случае отсутствия эффекта от лечения в амбулаторно-поликлинических условиях, при подозрение на инородное тело или другую органную патологию, лечение проводиться стационарно.
9. Чем же лечить вульвовагиниты и вульвиты? Или чем может мама помочь ребенку?
Прежде всего, конечно, необходимо четко выполнять назначенное детским гинекологом лечение. При этом,соблюдать все выше перечисленные правила личной гигиены. Кроме того, в качестве профилактических мероприятий, в период возможных обострений или отмеченного загрязнения половых органов родители могут провести лечебные ванны с отварами следующих трав: ромашка, дуб, череда, календула. Или использовать слабый растворперманганата Калия.В период сезонных заболеваний ОРВИ, не пренебрегайте иммуномодулирующими средствами, так как они не только способствуют выздоровлению основного заболевания, но и помогают предотвратить или вылечить Вульвовагинит. Ведь лечение вульвовагинитов включает в себя, не только местную, например, антибактериальную терапию, но общую, например, те же иммуномодуляторы, антигистаминные, антимикотические, эубиотики или пробиотики и др. средства. Среди методов физиотерапии используют: ультрафиолетовое облучение или светолечение области вульвы.
Ни в коем случае нельзя класть ребенка в любом возрасте на постельное белье взрослых, раздетого сажать на пол или другие негигиенические поверхности.
Вульвовагинит: недетские проблемы маленьких девочек
Причины вульвовагинита у девочек
Болезнь эта вроде бы и не опасна, но, судя по последствиям, весьма коварна. Рассказывает о ней зав. гинекологическим отделением одной из московских больниц Татьяна Горелова.
“Девочка может заболеть вульвовагинитом (воспалением влагалища и наружных половых органов) уже в возрасте одного года. И риск заболевания сохраняется примерно до 10 лет, то есть, до начала периода полового созревания.
- начинают работать собственные яичники
- меняется физиология влагалища
- включаются механизмы его самоочищения.
Причин у болезни может быть много:
- глисты
- нечистоплотность
и такие распространенные инфекции, как:
- корь
- скарлатина
- ветрянка
- краснуха
- аденовирусные инфекции
Случается, что вульвовагинитом девочку “награждают” собственные родители, если сами страдают какими-либо венерическими заболеваниями, например, гонореей.
Поэтому, едва вы заметили, что на трусиках ребенка появились любые выделения — белые, прозрачные, желтые, слизистые, зеленоватые, мутные — нужно немедленно обращаться к врачу и не пытаться лечить ребенка самостоятельно.
Ру в свои источники в Яндекс.
Что вызывает вульвовагинит у девочек?
Основная причина развития вульвовагинита у девочек – перенапряжение защитных систем организма ребенка, опосредованное целым рядом факторов:
- угнетение иммунитета;
- дисбактериоз родовых путей матери;
- нарушение нормального периода адаптации новорождённого;
- нарушение становления микробиоценозов слизистых оболочек ребёнка:
- частые ОРВИ;
- гипертрофия элементов лимфоидного аппарата носоглотки.
Симптомы вульвовагинита у девочек схожи и укладываются в общее представление о воспалительном процессе вульвы и влагалища независимо от этиологического фактора.
Профилактика вульвовагинита у девочек
Предупредить возникновение этого заболевания у маленьких девочек под силу всем родителям. Нужно лишь вовремя уделить внимание вопросу, касающемуся профилактики вульвовагинита. Она включает в себя несколько мер.
- Регулярный туалет наружных половых органов. Чтобы не столкнуться с заболеванием и необходимостью лечения вульвовагинита у девочек, необходимо ежедневно проводить гигиенические мероприятия. Подмывания должны осуществляться после опорожнений кишечника и перед сном. Гигиена включает в себя омывание промежности, вульвы и анального отверстия (родителям малышек стоит помнить, что тёплую и чистую воду нужно направлять от наружных половых органов в сторону заднего прохода, а не наоборот). Можно 2–3 раза в неделю использовать детское мыло.
- Ношение нижнего белья, изготовленного из натуральных тканей. Синтетические вещи носить не рекомендуется, ведь они отрицательно сказываются на детском здоровье. Такое белье не пропускает воздух, не впитывает кожные выделения, создаёт для размножения микроорганизмов благоприятные условия. Именно поэтому не нужно покупать детям белье из синтетики.

- Нельзя разрешать детям носить тесную и облегающую одежду. Из-за подобных вещей создаётся повышенная влажность в области промежности. Такие условия благоприятствуют росту и размножению бактерий. Также стоит запретить девочкам надевать стринги. Это нижнее белье кажется юным модницам очень красивым, но его ношение небезопасно для здоровья. Стринги могут спровоцировать попадание кишечной микрофлоры во влагалище и развитие воспалительного процесса. Тогда необходимости проведения лечения вульвовагинита у девочек не удастся избежать.
- Исключение необоснованного приёма антибиотиков. Применение этих препаратов без назначения врача не пойдёт на пользу ребёнку. Из-за антибиотиков нарушается баланс микрофлоры в организме. Из-за преобладания одних микроорганизмов над другими у девочки может развиться какое-нибудь заболевание (в частности и вульвовагинит). Чтобы этого не произошло, нужно все лекарственные средства принимать только по назначению специалиста, а антибиотикотерапию проводить на фоне приёма пробиотиков.
- Исключение частого использования ежедневных прокладок. Родители должны объяснить своим дочерям, что постоянно применять такие средства гигиены нельзя. Производители, рекламируя свой товар, говорят, что прокладки позволяют коже дышать. Врачи же это отрицают. Они отмечают, что прокладки имеют непроницаемый для воздуха и влаги слой. Частое использование средств гигиены может привести к появлению на коже раздражений, покраснений.
Таким образом, вульвовагинит – это заболевание, которое вполне можно предупредить. Родители должны проводить профилактику этого недуга и приучить своих девочек к выполнению несложных действий. Если же, несмотря на все усилия, заболевание возникло, то нужно обратиться к врачу, а не заниматься самолечением и не думать, что всё само по себе пройдёт. Вульвовагинит у девочек опасен, так как он может привести к образованию синехий и появлению более серьёзных проблем., поэтому задача мамы — научить дочку правильной гигиене и следить за её здоровьем.
, поэтому задача мамы научить дочку правильной гигиене и следить за её здоровьем.
Как проявляется вульвовагинит у девочек?
Вульвит у девочек до года делает их чересчур беспокойными и капризными. Они слегка успокаиваются во время кормления, а затем начинают плакать с новой силой. Девочки постарше раздражительны, часто пытаются почесать промежность. На замечания старших реагируют слезами или агрессией. Практически всегда наблюдается учащённое мочеиспускание, однако в туалет ребёнок ходит тоже со слезами — мочиться мешает сильное жжение.
Заметив подобное, нужно немедленно осмотреть промежность ребёнка. Половые органы выглядят ярко-розовыми, красными, отёчными. Из половой щели может необильно выделяться слизь и даже гной. Следы выделений заметны на подгузнике или трусиках малышки.
Для кишечного тракта эти микробы совершенно безопасны.





